Telefonzentrale
0711 6489-0
Marienhospital Stuttgart
Böheimstraße 37, 70199 Stuttgart
Notfalleinweisung
0711 6489-4444
Zentrale Notfallnummer für Haus-
ärzte, Fachärzte, Rettungsdienste
Notrufnummer Shuntzentrum
0711 6489-7777
Bei akuten Notfällen erreichen Sie das Shuntteam rund um die Uhr (24 Stunden).
Notrufnummer Rettungsdienst
112
Bitte rufen Sie in einer Notfallsituation diese Nummer an. Der Anruf ist von jedem Telefon aus kostenlos.
Klinik für Notfallmedizin
Hier erhalten eingelieferte Schwerverletzte und akut Erkrankte eine Erstdiagnose, damit die Behandlung schnellstmöglich eingeleitet werden kann. Für die Erstdiagnose steht u.a. ein Schockraum zur Verfügung sowie eine „Chest Pain Unit“ zur Überwachung von Patienten mit unklaren Brustschmerzen.
- Leitungsteam:



Zentrale Anlaufstelle, wenn Arztpraxen geschlossen haben. Bitte kommen Sie ohne telefonische Anmeldung!
Allgemein/Innere und Chirurgie/Orthopädie
Montag bis Freitag 19.00–24.00 Uhr
Samstag, Sonntag, Feiertag 7.00–24.00 Uhr
Adresse
Marienhospital Stuttgart
Böheimstraße 37
70199 Stuttgart
Parken am Marienhospital
Gebührenpflichtig
Kostenlos
So erreichen Sie uns
Anfahrt für Rettungsdienste
Interventionelle Verfahren
Interventionelle Verfahren sind bildgestützte diagnostische oder therapeutische Maßnahmen, die oftmals eine Operation ersetzen. Etwa bei Gefäßeingriffen „durch die Haut“ (perkutan) oder bei perkutanen Drainagen und Gewebeentnahmen. So machen wir beispielsweise verschlossene Blutgefäße wieder durchgängig, stoppen nicht stillbare Blutungen oder verringern bei reich durchbluteten Tumoren die Durchblutung vor einer Operation. Für solche Maßnahmen stehen zwei moderne Röntgendurchleuchtungsgeräte (digitale Subtraktionsangiografie) als mono- bzw. biplane Anlage zur Verfügung.
Unsere Klinik ist zertifiziertes Mitglied der Deutschen Gesellschaft für interventionelle Radiologie (DeGIR) und nimmt an deren externem Qualitätssicherungsprogramm teil.
Unsere Leistungen im Detail (von A bis Z)

Was ist eine perkutane transluminale Angioplastie (PTA)?
Bei diesem radiologischen Behandlungsverfahren werden verengte oder verschlossene Blutgefäße wieder aufgeweitet. „Perkutan“ bedeutet dabei, dass der Zugang zum Gefäß durch die Haut erfolgt. „Transluminal“ heißt, dass der Katheter innerhalb des Gefäßhohlraums vorgeschoben wird.
Für die Methode verwenden wir ein spezielles Katheterystem mit einem biegsamen Führungsdraht oder -schlauch. Dieser wird in der Regel über die Leistenschlagader ins Gefäßsystem gebracht und bis zu der erkrankten Stelle vorgeschoben. Damit wir den Weg des Katheters genau verfolgen können, erhält der Patient vorab ein Kontrastmittel in die Gefäße gespritzt. Anhand von Röntgenbildern sehen wir nun zu jedem Zeitpunkt der Behandlung, wo sich der Katheter im Gefäßsystem befindet. Mithilfe eines aufblasbaren Ballons lässt sich dann die Verengung (Stenose) weiten, in der Fachsprache „Ballondilatation“ genannt. Die Verengungen entstehen, wenn sich Blutfette, Bindegewebe und Kalk in den Gefäßwänden ablagern.
Ist das Gefäß zusätzlich etwa durch ein Blutgerinnsel verschlossen, muss es medikamentös aufgelöst werden. Die erforderliche Substanz injizieren wir ebenfalls über einen millimeterdünnen Katheter direkt in das Gerinnsel („Lyse“). Reicht die Aufdehnung der Verengung nicht aus, setzen wir noch eine innere Gefäßstütze aus Metallmaschen („Stent“) ein. Auch dies geschieht über das eingeführte Kathetersystem. Ist die Behandlung erfolgreich abgeschlossen, wird der Katheter aus der Leistenarterie entfernt.
Im Marienhospital behandeln wir häufig Durchblutungsstörungen der Beine („Schaufensterkrankheit“), außerdem Carotisstenosen und Nierenarterienstenosen.
Wenn eine medikamentöse Behandlung nicht mehr ausreicht
Ein Verschluss der Lungenschlagadern durch Blutgerinnsel (Lungenembolie) wird normalerweise mit blutverdünnenden Medikamenten behandelt. Hierdurch lösen sich die Blutgerinnsel auf, und die Durchblutung der Lunge verbessert sich.
Eventuell kann es jedoch zu einem zentralen Verschluss der Lungenschlagadern kommen, der Patient lebensbedrohlich erkranken und/oder Kontraindikationen für eine Blutverdünnung bestehen. Neben der Möglichkeit einer Operation gibt es dann als Alternative die radiologische Behandlung.
Minimal-invasiv Blutgerinnsel absaugen
Bei dem Verfahren, medizinisch Aspirationsthrombektomie genannt, werden spezielle großlumige Katheter über eine Vene in der Leiste eingeführt und durch das rechte Herz bis zu den Lungenschlagadern navigiert. Die Methode erlaubt es, minimal-invasiv Blutgerinnsel durch ein kontinuierliches, pumpengestütztes Vakuum ohne wesentlichen Blutverlust abzusaugen. Ein vergleichbares Verfahren setzen wir auch bei Patienten mit Schlaganfall und Verschluss einer Hirnschlagader ein.
Vorteil: Mithilfe dieser Behandlung lassen sich die Lungenschlagadern sehr schnell wieder eröffnen, sodass sich der Gesundheitszustand des betroffenen Patienten rasch verbessert. Durch die minimal-invasive Methodik kann dieser nach erfolgreicher Behandlung sofort im Anschluss auch wieder mobilisiert werden.

Was ist eine Carotisstenose?
Insgesamt vier Schlagadern versorgen das Gehirn mit Blut. Von Gefäßwandablagerungen und Verkalkung ist am häufigsten die große Halsschlagader (Arteria carotis) betroffen. Infolge der Verengung (Carotisstenose) wird das Gehirn schwächer durchblutet. Die Hirnzellen erhalten immer weniger Sauerstoff. Letztlich stellen sie ihre lebenswichtige Funktion ein oder sterben sogar ab. Den Betroffenen droht dann ein Schlaganfall, der eventuell mit folgenden Ausfallserscheinungen einhergeht: Lähmungen, Sprachstörungen, Empfindungsstörungen oder Sehstörungen sowie unter ungünstigsten Umständen auch ein Koma bis zum tödlichen Ausgang.
Warum ist eine Katheterbehandlung sinnvoll?
Wird eine hochgradige Carotisstenose festgestellt, muss diese meist rasch beseitigt werden, um einen Schlaganfall zu verhindern. Eventuell hatten Sie bereits infolge der Carotisstenose vorübergehende Lähmungen oder Seh- bzw. Sprachstörungen. Dann ist die Gefahr sehr groß, dass die Beschwerden erneut auftreten oder sogar ein großer Schlaganfall eintritt. Haben Sie hingegen schon einen Schlaganfall erlitten, so kann die Therapie verhindern, dass sich die Durchblutung im Gehirn weiter verschlechtert.
Wie läuft die Behandlung ab?
Um eine Carotisstenose zu beseitigen, führen wir in örtlicher Betäubung ein Kathetersystem über die Leistenschlagader ein (Durchmesser 2,5 bis 3 Millimeter). Über das Kathetersystem wird dann unter Röntgenkontrolle ein Behandlungskatheter bis an den Ort der Verengung vorgeführt. Verengung oder Verschluss sondieren wir vorsichtig und dehnen die Stelle mit einem Ballon auf („Ballondilatation“). Zusätzlich setzen wir eine innere Gefäßstütze aus Metallmaschen („Stent“) ein. Auch dies geschieht über das eingeführte Kathetersystem.
Oft können Sie schon einige Tage nach der Behandlung entlassen werden. Nur bei kompliziertem Verlauf oder wichtigen Begleiterkrankungen ist es eventuell nötig, dass Sie länger im Krankenhaus verbleiben.
Behandlungserfolg:
Über 95 Prozent der Carotisstenosen können wir mit Aufdehnung und Stenteinbringung erfolgreich behandeln. Vorteil gegenüber einer operativen „Ausschälung“ ist, dass anstelle eines Schnitts am Hals lediglich die Leistenarterie punktiert wird.
Was Sie als Patient beachten sollten:
Wir empfehlen Ihnen, nach einer Gefäßbehandlung unbedingt regelmäßig zu den empfohlenen Nachsorgeuntersuchungen zu gehen. Dort wird mit Ultraschall der behandelte Gefäßabschnitt kontrolliert. Nur so lassen sich frühzeitig neu aufgetretene Gefäßeinengungen erkennen und rechtzeitig behandeln.
Wie die Gelenkembolisation Schmerzen reduzieren hilft
Große Gelenke wie Hüfte, Knie, Schulter oder auch Gelenke der Hände und Füße können durch starke Belastung oder altersbedingt verschleißen (Arthrose). Dies äußert sich häufig in mehr oder weniger starken Schmerzen. In der Regel werden die Patienten zunächst konservativ, bei anhaltender Schmerzsymptomatik auch operativ behandelt. Darüber hinaus bietet das Marienhospital ein interventionelles radiologisches Verfahren an, die sogenannte „Transarterielle periartikuläre Embolisation“ (TAPE). Bei dieser Methode werden minimal-invasiv Blutgefäße zur Schmerzlinderung verschlossen.
So läuft das Verfahren ab
Im Fall einer Arthrose kommt es zur Neubildung von Blutgefäßen und Nervenbahnen, über die Schmerzreize an das Gehirn übermittelt werden. Durch einen minimal-invasiven Verschluss der Blutgefäße lässt sich eine deutliche Schmerzlinderung erreichen. Hierzu werden in der Regel über eine Schlagader in der Leiste die Blutgefäße am betroffenen Gelenk mit einem von Hand steuerbaren Mikrokatheter aufgesucht und sondiert. Der Durchmesser des Katheters beträgt hierbei deutlich weniger als 1 mm. Nach Erreichen der richtigen Katheterposition werden die Blutgefäße in der Regel mit winzigen Plastikteilchen verschlossen.
Für welchen Patienten sich das Verfahren eignet sowie die Indikationsstellung erfolgt in enger Absprache mit den betreuenden Haus- und Fachärzten.
Vorteil: Die Behandlung ist schonend. Sie ermöglicht die zuverlässige Verbesserung des Bewegungsumfangs des betroffenen Gelenks und sorgt für eine Schmerzreduktion. Zudem können Patienten infolge der minimal-invasiven Methodik nach erfolgreicher Behandlung sofort im Anschluss wieder mobilisiert werden.

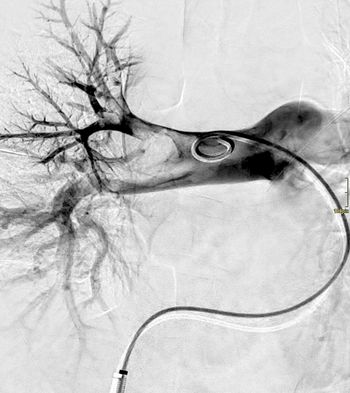
Was ist ein Hämodialyseshunt?
Ein Hämodialyseshunt ist eine chirurgisch angelegte Kurzschlussverbindung zwischen einer Arterie und Vene. Über diese Gefäßschlinge wird bei chronisch nierenkranken Patienten eine künstliche Niere angeschlossen. Die Verbindung kann sich im Laufe der Zeit verengen oder verschließen. Um sie wieder aufzudehnen bzw. zu öffnen, stehen uns interventionelle Verfahren zur Verfügung.
Was kann bei einer Verengung gemacht werden?
Hat sich der Hämodialyseshunt verengt, setzen wir am häufigsten einen Ballonkatheter zum Aufdehnen der Schlinge ein. Im Unterschied zum arteriellen System muss der Katheter allerdings eine Druckbelastung von bis zu 25 bar aushalten („Hochdruckballonkatheter“). Zum Vergleich: Im Autoreifen beträgt der Reifendruck „nur“ 2–3 bar.
Im Allgemeinen funktionieren etwa zwei Drittel der chirurgisch angelegten Hämodialyseshunts zufriedenstellend. Bei etwa einem Drittel hingegen kommt es zu einer Einengung. Mithilfe wiederholter Kathetereingriffe schaffen wir es dennoch, dass die Gesamtfunktionsdauer eines solch verengten Shunts ebenfalls viele Jahre beträgt. Eine chirurgische Shuntneuanlage lässt sich so bei den chronisch nierenkranken Patienten hinauszögern.
Welche Komplikationen können auftreten?
Bei dem interventionellen Eingriff „durch die Haut“ (perkutan) können sich lokale Blutgerinnsel bilden und den Shuntverschluss vollständig verschließen. In diesem Fall muss operiert werden. Sollte der venöse Teil der Schlinge einreißen, lässt sich der Gefäßriss meistens durch Abdrücken von außen oder internes Abdichten mit einem Ballonkatheter beheben.
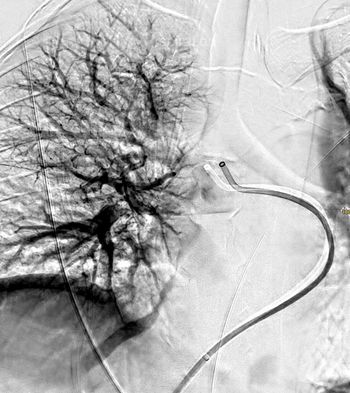
Was ist eine Nierenarterienstenose?
Unsere Nieren filtern Schadstoffe aus dem Blut und „entgiften“ so den Körper. Die Schadstoffe werden dann mit dem Urin ausgeschieden. Außerdem regulieren die Nieren den Blutdruck. Das heißt, intakte Nieren habe für den Erhalt vieler Körperfunktionen eine große Bedeutung. Um diese erfüllen zu können, müssen sie ungestört durchblutet werden. Normalerweise sind dafür eine oder mehrerer Nierenarterien zuständig. Bei jungen Patienten können diese jedoch von Geburt an verengt sein („fibromuskuläre Dysplasie“). Bei älteren Patienten hingegen ist die Arteriosklerose die häufigste Ursache für verengte Gefäße und damit eine beeinträchtigte Nierendurchblutung.
Welche Anzeichen weisen auf eine Durchblutungsstörung hin?
Oft ist es ein erhöhter Blutdruck. Allerdings kommen für Bluthochdruck zahlreiche Ursachen in Betracht. Von 100 Patienten mit Bluthochdruck ist bei etwa fünf Patienten tatsächlich eine Nierenarterieneinengung (Stenose) dafür verantwortlich. Diese sorgt eventuell auch für eine Nierenschwäche und damit einhergehend eine beeinträchtigte Ausscheidungsfunktion. Mittels Blutuntersuchungen kann Ihr Arzt eine Nierenschwäche frühzeitig feststellen.
Warum ist eine Katheterbehandlung sinnvoll?
Bluthochdruck schädigt die Arterien unseres gesamten Körpers. Auch das Herz wird in Mitleidenschaft gezogen. Seine Pumpleistung erhöht sich, was eventuell eine Herzschwäche zur Folge hat. Eine Behandlung der Nierenarterienstenose mittels Katheter kann unter Umständen Ihren erhöhten Blutdruck senken. Dann brauchen Sie in der Regel nicht mehr dauerhaft blutdrucksenkende Medikamente einnehmen, oder es verringert sich zumindest deren Anzahl.
Ist die Nierendurchblutung sogar stark verringert, kann die Ausscheidungsfunktion der Niere dauerhaft beeinträchtigt werden. Um die Schadstoffe loszuwerden, ist dann eventuell eine regelmäßige Blutwäsche (Dialyse) nötig. Durch eine Katheterhandlung lässt sich jedoch die Ausscheidungsfunktion Ihrer Niere wieder verbessern. Eine regelmäßige Blutwäsche wäre so bei günstigem Verlauf verzichtbar.
Wie läuft die Behandlung ab?
Um die Einengung der Nierenarterien zu beseitigen, führen wir in örtlicher Betäubung ein Kathetersystem über die Leistenschlagader ein (Durchmesser je nach Gefäßregion 1,8 bis ca. 3 mm). Über das Kathetersystem wird dann unter Röntgenkontrolle ein Behandlungskatheter bis an den Ort der Verengung vorgeführt. Verengung oder Verschluss sondieren wir vorsichtig und dehnen die Stelle mit einem Ballon auf („Ballondilatation“). Reicht die Maßnahme nicht aus, setzen wir zusätzlich eine innere Gefäßstütze aus Metallmaschen („Stent“) ein. Auch dies geschieht über das eingeführte Kathetersystem.
In der Regel können Sie schon am Folgetag nach der Behandlung entlassen werden. Nur bei kompliziertem Verlauf oder wichtigen Begleiterkrankungen ist es eventuell nötig, dass Sie einige Tage länger im Krankenhaus verbleiben.
Behandlungserfolg:
90 bis 95 Prozent der Nierenarterienstenosen können wir unmittelbar mit Aufdehnung und Stenteinbringung erfolgreich behandeln. Der weitere Erfolg hängt dann von der Ursache der Erkrankung ab. Ist die Stenose angeboren, so verbessern oder normalisieren sich in 50 bis 80 Prozent der Fälle die Blutdruckwerte wieder. Ebenso die Nierendurchblutung und Nierenfunktion. Ist Arteriosklerose für die Stenose verantwortlich, liegt die Wahrscheinlichkeit bei 30 bis 50 Prozent, dass sie innerhalb von fünf Jahren wieder auftritt. Mit Stent deutlich darunter.
Was Sie als Patient beachten sollten:
Wir empfehlen Ihnen, nach einer Gefäßbehandlung unbedingt regelmäßig zu den empfohlenen Nachsorgeuntersuchungen zu gehen. Dort wird mit Ultraschall der behandelte Gefäßabschnitt kontrolliert. Nur so lassen sich frühzeitig neu aufgetretene Gefäßeinengungen erkennen und rechtzeitig behandeln.

Was versteht man unter Neurolyse?
Bei einer Neurolyse wird die Leitfähigkeit von Nerven unterbrochen. Gesteuert wird der Eingriff über einen Computertomografen. Das Verfahren setzen wir beispielsweise ein, um Schmerzzustände zu behandeln, die sich medikamentös nicht beherrschen lassen. Etwa wenn ein Patient an einem bösartigen Tumor leidet. Oder bei peripheren Durchblutungsstörungen, die auf anderem Wege nicht mehr behandelt werden können.
Wie läuft die Behandlung ab?
Zunächst wird bildgesteuert eine dünne Punktionsnadel durch die Haut unmittelbar neben der Nervenleitbahn positioniert. Danach erhält der Patient eine Injektion aus Kontrastmittel und örtlichem Betäubungsmittel. Die Verteilung des Kontrastmittels wird computertomografisch überprüft. Anschließend wird die Leitfähigkeit des Nervs durch reinen Alkohol unterbrochen.
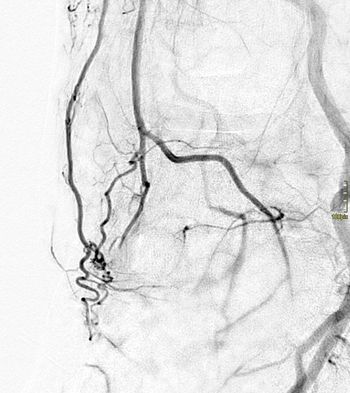
Wenn das Gehen schwer fällt
Die peripher arterielle Verschlusskrankheit wird auch Schaufensterkrankheit genannt. Sie entsteht durch Gefäßverkalkungen in den Haupt-, Becken- und Beinschlagadern (siehe auch Klinik für Gefäßchirurgie). Eine solche Arteriosklerose ist zudem für Erkrankungen der Herzkranzgefäße, der hirnversorgenden Gefäße und der Nierengefäße verantwortlich. Durch das Verkalken verschlechtert sich die Muskel- und Hautdurchblutung der Beine zunehmend. Reicht die Durchblutung und Sauerstoffversorgung der Muskulatur nicht mehr aus, können die Betroffenen nur noch beschwerlich gehen. Hinzu kommen Ruheschmerzen und eventuell offene Stellen an den Beinen. Wesentliche Risikofaktoren sind höheres Lebensalter, Rauchen, erhöhte Fettwerte, Zuckerkrankheit und Bluthochdruck. Eine familiäre Häufung in Folge von Stoffwechselstörungen ist möglich.In Deutschland leiden etwa 20 Prozent der über 65-jährigen Patienten an einer peripher arteriellen Verschlusskrankheit.
Was geschieht im Lauf der Erkrankung?
Die meisten Patienten bemerken zunächst zunehmende Schmerzen in beiden Ober- und Unterschenkeln. Die Gehstrecken werden immer kürzer. Dies wird allgemein als „Schaufensterkrankheit“ bezeichnet, weil die Betroffenen nach kurzem Stehenbleiben und Erholen meist weitergehen können. Wenn sich die Beschwerden verschlimmern, treten auch nachts in Ruhe Schmerzen in den Beinen auf. Bei kleinsten Verletzungen kann es zu Entzündungen an den Füßen kommen, die nicht heilen. Dies ist besonders ausgeprägt, wenn eine Zuckerkrankheit hinzukommt. Im schlimmsten Fall ist das Bein von einer Amputation bedroht.
Wie wird die Erkrankung behandelt?
Die Patienten erhalten zunächst Medikamente gegen das Fortschreiten der Arteriosklerose. Ferner werden die Risikofaktoren behandelt. Etwa eine Diät bei Zuckerkrankheit oder Fettstoffwechselstörung, eine Gewichtsabnahme und ein betreutes Gehtraining im Stadium der Schaufensterkrankheit. Auf Rauchen sollte verzichtet werden. An weiteren Therapiemaßnahmen stehen interventionell radiologische Eingriffe zur Verfügung. Zum Beispiel die perkutane transluminale Angioplastie (Ballondilatation), die perkutane Stentimplantation sowie gefäßchirurgische Verfahren, um die Durchblutungssituation zu verbessern.
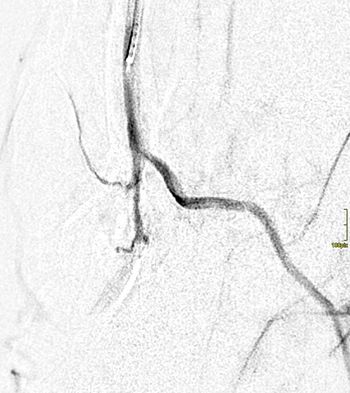
Wie werden Durchblutungsstörungen interventionell behandelt?
Um Gefäßverengungen und -verschlüsse zu beseitigen, führen wir in örtlicher Betäubung ein Kathetersystem über die Leistenschlagader ein (Durchmesser je nach Gefäßregion 1,8 bis ca. 3 mm). Über das Kathetersystem wird dann unter Röntgenkontrolle ein Behandlungskatheter bis an die verengte bzw. verschlossene Stelle vorgeschoben und diese mittels Ballon aufgedehnt („dilatiert“). Reicht die Aufdehnung der Verengung nicht aus, wird zusätzlich eine innere Gefäßstütze aus Metallmaschen („Stent“) eingesetzt. Eventuell vorhandene Blutgerinnsel lassen sich per Katheter vor Ort medikamentös auflösen („Lyse“).
Ist die Behandlung erfolgreich abgeschlossen, wird der Katheter aus der Leistenarterie entfernt. In der Regel können Sie schon am Folgetag nach der Behandlung entlassen werden. Nur bei kompliziertem Verlauf oder wichtigen Begleiterkrankungen ist es eventuell nötig, dass Sie einige Tage länger im Krankenhaus verbleiben.
Behandlungserfolg:
Die Therapie von Beckenarterien-Einengungen verläuft bei mehr als 95 Prozent unserer Patienten erfolgreich. Über 90 Prozent der Patienten müssen wir in den ersten fünf Jahren nicht erneut behandeln („Langzeiterfolg“). Sind hingegen Oberschenkel- und Kniegelenksarterien verengt, so beträgt die unmittelbare Erfolgsrate 70–80 Prozent; der Langzeiterfolg liegt bei etwa 60–70 Prozent. Bei Erkrankungen der Unterschenkelarterien fällt die Erfolgsquote wegen der geringen Gefäßdurchmesser insgesamt niedriger aus.
Wie lassen sich Fremdkörper perkutan entfernen?
Es gibt Fremdkörper, die auf interventionell-radiologischem Weg entfernt werden müssen. Etwa Teile von Kathetern oder fehlplatzierte Materialien. Letztere wurden zum Beispiel verwendet, um nicht stillbare Blutungen durch Gefäßverschluss zu stoppen (Embolisation).
Bei dem Verfahren führen wir einen Angiografiekatheter an den zu entfernenden Fremdkörper heran. Über den Katheter ist es möglich, Mikrofasszangen, lassoähnliche Drahtschlingen oder Metallkörbchen vorzuschieben. Damit kann dann der Fremdkörper aus dem Blutgefäßsystem beseitigt werden. Die Methode ist in mehr als 80 Prozent der Fälle erfolgreich.
Wie wird Gewebe durch die Haut entnommen?
Gewebeproben können durch die Haut (perkutan) mithilfe einer Punktionsnadel entnommen werden. Die Methode wird in der Fachsprache Biopsie genannt und zählt zu den häufigsten interventionell radiologischen Eingriffen. Für die Bildsteuerung setzen wir Sonografie, Computertomografie und Magnetresonanztomografie ein. Komplikationen sind selten und hängen vom Durchmesser der verwendeten Punktionsnadel ab.
Platzierung einer Ernährungssonde unter Röntgenkontrolle
Aufgrund bestimmter Erkrankungen (z. B. Krebs, neurologische Erkrankungen wie ALS) oder infolge einer Therapie können Patienten manchmal oral keine Nahrung oder Flüssigkeit mehr zu sich nehmen. Auch ein Darmverschluss kann dazu führen, dass Nahrung und Flüssigkeiten nicht weiter transportiert werden.
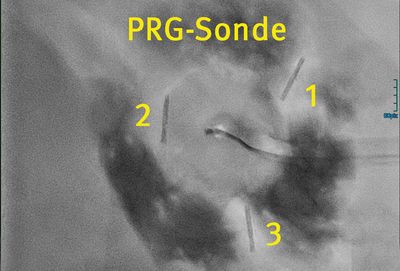
Hält dieser Zustand für mehrere Wochen oder dauerhaft an, benötigen die Betroffenen eine Ernährungssonde, die normalerweise endoskopisch gelegt wird. Ist dies technisch nicht möglich, lässt sich die Sonde mithilfe eines sicheren und unkomplizierten Verfahrens einrichten, das medizinisch als „Perkutane radiologische Gastrostomie“, kurz PRG, bezeichnet wird.
Prinzip: Bei einer PRG wird unter Röntgendurchleuchtung vom Radiologen ein künstlicher Zugang angelegt, der durch die Bauchdecke (perkutan) direkt in den Magen führt.
Die Verfahrenschritte im Einzelnen
Zur Anlage einer PRG benötigt der Patient zunächst eine Magensonde, um den Magen mit Luft zu füllen; des Weiteren wird ihm intravenös ein Schmerz-und Beruhigungsmittel verabreicht. Anschließend wird der Punktionsweg von der Bauchwandhaut bis in den Magen mit einer örtlichen Betäubung unempfindsam für Schmerzen gemacht.
Im nächsten Schritt findet die Punktion des Magens unter Röntgenkontrolle statt. Dabei wird die Magenvorderwand mittels drei Haltefäden („Anker“) an der Bauchwand fixiert, damit sich der Stomakanal ausbilden kann. Nach Aufdehnung des Zugangswegs wird die PRG-Sonde in den Magen eingeführt. Die Sicherung der Sonde erfolgt durch einen aufblasbaren Ballon im Magen und eine außen an der Bauchwand angebrachte flexible Gegenplatte. Zum Schluss wird ein Verband angebracht.
Die Sonde kann sofort benutzt werden.

Was ist eine perkutane transhepatische Cholangiografie (PTC)?
Die perkutane transhepatische Cholangiografie (PTC) ist ein interventionelles, bildgebendes Verfahren. Mit dessen Hilfe lassen sich die ableitenden Gallenwege inner- und außerhalb der Leber darstellen. Die Methode wird aber in der Regel erst eingesetzt, wenn ein Gallengangsverschluss auf endoskopischem Weg nicht ausreichend abgeklärt oder behandelt werden kann. Zum Beispiel weil die Gallenwegsmündung nicht zu erreichen ist.
Wie läuft die Behandlung ab?
Zuerst wird über eine Punktion durch die Haut (perkutan) und durch das Lebergewebe (transhepatisch) eine dünne Hohlnadel in das Gallenwegsystem eingebracht. Der Eingriff erfolgt unter gleichzeitiger sonografischer und/oder radiologischer Durchleuchtungskontrolle.
Über die Hohlnadel wird anschließend ein Röntgenkontrastmittel in die Gallenwege gespritzt. Im Röntgenbild lässt sich so das Gallenwegsystem darstellen. Und damit erkennen, ob der Gallenabfluss eventuell behindert ist, beispielsweise durch Gallensteine oder einen Tumor.
Was passiert bei der perkutanen transhepatischen Cholangiodrainage (PTCD)?
Wird ein Rückstau in den Gallenwegen diagnostiziert, kann dieser gleich beseitigt und der Gallenabflussweg wieder hergestellt werden. Und zwar mithilfe der sogenannten perkutanen transhepatischen Cholangiodrainage (PTCD). Über die bei der PTC gelegten Hohlnadel bringen wir einen Drainagekatheter und einen Stent in das betroffene Gallenwegssegment ein. Durch den Drainagekatheter lässt sich die aufgestaute Gallenflüssigkeit nach außen leiten. Der Stent stellt den Gallenabflussweg wieder her.
Mögliche Therapie(n) bei gutartiger Vergrößerung der Vorsteherdrüse
Die Prostata (Vorsteherdrüse) umschließt bei Männern die Harnröhre unterhalb der Harnblase. Etwa ab dem 60. Lebensjahr leidet jeder zweite Mann unter einer gutartigen Vergrößerung der Drüse (fachsprachlich „Benigne Prostatahyperplasie“, kurz BPH). Die Folge: Der normale Harnabfluss aus der Blase ist dadurch gestört. Besonders nachts quält die Betroffenen häufiger Harndrang, jedoch auch tagsüber kann unerwartet starker Harndrang auftreten. Darüber hinaus schwächt sich der Harnstrahl oft ab, sodass sich das Wasserlassen zeitlich verlängert. Schreitet die Erkrankung fort, kann sich hierdurch eine deutlich eingeschränkte Lebensqualität einstellen.
Wie lässt sich die benigne Prostatahyperplasie (BPH) behandeln?
Der Patient wird zunächst medikamenös behandelt. Sollte diese Form der Therapie nicht ausreichen, wird in der Regel – um die Engstelle zu erweitern – operativ eine Ausschälung der Prostata durch die Harnröhre vorgenommen (Transurethale Resektion der Prostata, kurz TURP). In interdisziplinärer Abstimmung mit den behandelnden Urologen kann alternativ die sogenannte Prostata-Arterien-Embolisation (PAE) angewandt werden.
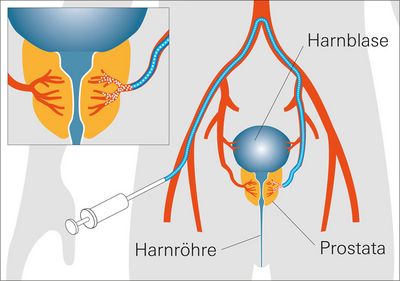
Wie funktioniert die Prostata-Arterien-Embolisation (PAE)?
Das interventionell-radiologische minimalinvasive Verfahren zielt darauf ab, die Blutversorgung der Prostata einzuschränken, das Organ weicher zu machen und damit eine dauerhafte Schrumpfung des Organs herbeizuführen. Hierzu wird über eine Leistenarterie ein Katheter bis in die inneren Beckenarterien vorgeführt. Mit einer modernen Angiografieanlage lässt sich nun die Blutversorgung der Prostata darstellen. Die zuführenden Gefäße werden identifiziert und anschließend mittels Mikrokathetern sondiert. Letztere geben im Anschluss kleinste Plastikkügelchen ab, wodurch die Blutversorgung der Prostata dauerhaft teilweise unterbunden wird.
Was sind die Vorteile der PAE?
Die PAE erfolgt in örtlicher Betäubung, daher entfallen die Risiken einer Vollnarkose. Schmerzen für den Patienten beschränken sich im Regelfall auf den Punkt des Einstichs des Katheters in der Leiste und werden aufgrund der dort wirkenden örtlichen Betäubung gut toleriert. Das Risiko von Blutungen ist minimal. Das bei herkömmlichen operativen Eingriffen bestehende Risiko eines Samenergusses in die Harnblase (retrograde Ejakulation) besteht bei der PAE nicht. Auch besteht kein erhöhtes Risiko für eine Inkontinenz oder Impotenz.
Was versteht man unter Radiofrequenzablation?
Mithilfe der Radiofrequenzablation lässt sich durch die Haut (perkutan) Gewebe lokal zerstören. Dazu bringen wir in den Tumor mittels Ultraschall oder Computertomografie gezielt Antennensysteme ein. An diese wird hochfrequenter Wechselstrom angeschlossen, der über induzierte Ionenbewegungen im Tumor Reibungswärme bis zu 90 Grad Celsius auslöst. Durch die Hitze wird das Tumorgewebe zerstört, und es trocknet aus.
Wann wird das Verfahren angewendet?
Die Radiofrequenzablation kann bei Leber-, Nieren- oder Lungentumoren eingesetzt werden. Und zwar dann, wenn der Primärtumor vollständig entnommen wurde. Bei Lebermetastasen oder Lebertumoren sollte der Durchmesser maximal 5 cm und die Tumoranzahl maximal fünf betragen. An Komplikationen können selten Verletzungen der Lunge, der Gallenblase und -wege sowie Blutungen in den Bauchraum auftreten.
Wie erfolgreich ist das Verfahren?
Der Erfolg der Radiofrequenzablation wird bei der Behandlung von Lebertumoren höher eingeschätzt als derjenige der Chemoembolisation. Vergleichende Untersuchungen gibt es aber bislang nicht. Der Vorteil der Chemoembolisation liegt in der Tatsache, dass wir auch Patienten mit fortgeschrittenen Tumorstadien behandeln können.
Was ist eine regionale Tumortherapie?
Wir führen regionale Tumortherapien durch:
- wenn die Tumorerkrankung lokal begrenzt auftritt
- wenn sich die regionale Tumorsituation klinisch zur Bedrohung für Sie als Patienten entwickelt
Grundsätzlich lassen sich regionale Therapieverfahren für sämtliche Körperregionen anwenden. Die meisten Erfahrungen haben wir in der Bauchraumregion mit Schwerpunkt Leber und kleinem Becken. Auch die Kopf-Hals-Region behandeln wir häufig.
Welche Therapieverfahren werden eingesetzt?
- regionale Chemotherapieverfahren
- Transarterielle Chemoembolisation
- gewebezerstörende oder thermoablative Therapieverfahren: Radiofrequenzablation
Im Marienhospital werden regionale radiologische Tumortherapieverfahren im Zuge der gesamten onkologischen Therapie vorgestellt und bewertet. Sie stoßen dabei zunehmend auf ein breites Interesse. Und zwar vor allem hinsichtlich dem Erhalt der Lebensqualität und der geringeren Nebenwirkungsrate im Vergleich zur systemischen Therapie.
Was ist ein Stent?
In der Klinik für Radiologie setzen wir Stents ein, um verengte Gefäße nach ihrer Aufdehnung zu stabilisieren (Stentimplantation). Bei den Stents handelt es sich sehr häufig um Röhrchen in der Form einer Spiraldrahtprothese oder eines dünnen Metallgitters. Sie werden meist mit einem Ballonkatheter von innen in die Gefäßwand gedrückt. Selbstentfaltenden Stents hingegen springen von allein in die gewünschte Position. Um Blutgefäße abzudichten, können Stents auch zusätzlich mit Kunststoff überzogen sein („gecoverter Stent“). Oder sie sind mit Substanzen beschichtet, die verhindern, dass sich Zellen auf der Stentoberfläche ansiedeln und das Gefäß sich erneut verengt.
Wo werden Stents eingesetzt?
Außer bei Gefäßverengungen (Stenosen) können Stents bei großen Gefäßaussackungen (Aneurysma), etwa der Bauchaorta, sogar lebensrettend sein. Oder wenn infolge eines Unfalls zum Beispiel die Beckenschlagader eingerissen ist und mit einem beschichteten Stent abgedichtet wird.
Des Weiteren verwenden wir Stents in der Krebsbehandlung. Beispielsweise wenn Luft- oder Speiseröhre durch einen Tumor eingeengt sind und mithilfe eines Stents offen gehalten werden müssen. Oder bei tumorbedingten Gallenwegstenosen. Die künstliche Stütze erlaubt dann, dass Galle wieder von der Leber in den Zwölffingerdarm transportiert wird.
Schließlich setzen wir Stents auch bei zentral-venösen Stenosen, bei Hämodialyseshunts und TIPS-Anlagen ein.
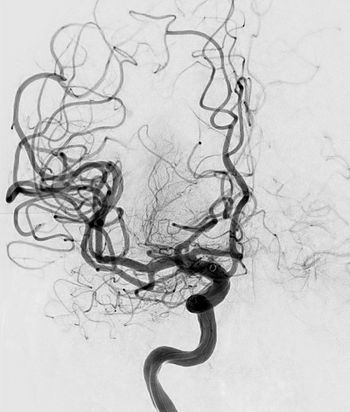
Schlaganfall infolge eines Blutgerinnsels im Gehirn
Wenn durch fortgeleitete Blutgerinnsel (z. B. aus dem Herzen oder den Halsschlagadern) Arterien im Kopf verstopfen und es dadurch zu einer Unterversorgung des Gehirns mit Sauerstoff kommt, spricht man von einem ischämischen Schlaganfall. Er kann mit milden, aber auch häufig sehr schweren klinischen Symptomen einhergehen wie Halbseitenlähmung, Gesichtslähmung, Sprachbildungs- und Sprachverständnisstörungen oder schlimmstenfalls mit komatösen Zuständen.
Warum ist eine Katheterbehandlung sinnvoll?
Treten obige Symptome auf, muss sehr rasch gehandelt werden. Das Gehirn kann die Minderversorgung mit Sauerstoff nur sehr kurz ausgleichen. Bereits nach wenigen Stunden, manchmal auch bereits nur nach Minuten, können unwiederbringliche dauerhafte Schäden entstehen. Durch eine zeitnahe Katheterbehandlung kann die Durchblutung des Gehirns wiederhergestellt und das Auftreten der Schädigungen verhindert oder vermindert werden.
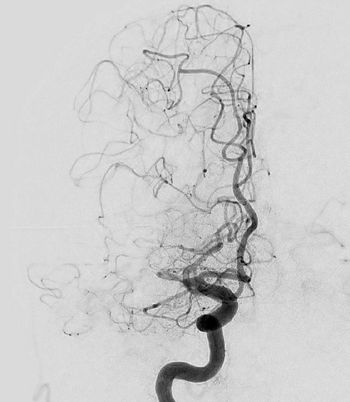
Wie läuft die Behandlung ab?
Um ein Blutgerinnsel aus einer Hirnschlagarterie zu beseitigen, führen wir in Vollnarkose über die Leisten- oder Armschlagader ein Kathetersystem ein. Über dieses wird dann unter Röntgenkontrolle ein Absaugkatheter und ein spezielles Drahtgeflecht zur Gerinnselbergung (sogenannter Stentretriever) bis in die betroffene Hirnschlagader vorgeführt. Unter dauerhaftem Sog am Absaugkatheter und gleichzeitigem Rückzug des Stentretrievers lässt sich das Gerinnsel aus der Hirnschlagader entfernen. Nach dem Eingriff werden Sie als Patient auf der Intensivstation mehrstündig überwacht und anschließend auf die Schlaganfalleinheit (Stroke-Unit) im Haus verlegt.
Wie erfolgreich ist die Behandlung
Der Behandlungserfolg hängt stark davon ab, wie frühzeitig ein Schlaganfall erkannt wird und wie zeitnah die Einlieferung ins Krankenhaus erfolgt. Die höchsten Erfolgsaussichten für eine vollständige oder teilweise Rettung der bedrohten Gehirnareale besteht in einer Katheterbehandlung innerhalb eines viereinhalbstündigen Zeitraums nach dem Auftreten der Symptome. In einigen seltenen Fällen kann die Behandlung auch noch bis zu 24 Stunden danach sinnvoll sein.
WAS SIE ALS PATIENT BEACHTEN SOLLTEN
Machen Sie sich mit der Symptomatik eines akuten Schlaganfalls vertraut. Rufen Sie bitte zu jeder Tages- und Nachtzeit sofort den Notarzt oder den Rettungswagen, wenn Sie selber oder eine Person in Ihrem Umfeld betroffen ist. Sie tragen damit zu einem Großteil dazu bei, dass die Behandlung im Krankenhaus erfolgreich verlaufen kann.

Was ist eine TIPS-Anlage?
Sollten Sie als Patient schwer an der Leber erkrankt sein, kann sich Flüssigkeit in der freien Bauchhöhle zwischen den Organen ansammeln („Bauchwassersucht“). Oder es treten eventuell Blutungen aus Speiseröhre und Magen treten auf. Manchmal können wir diese Komplikationen auf endoskopischem Wege nicht behandeln. Dann besteht jedoch die Möglichkeit, durch die Haut (perkutan) eine Kurzschlussverbindung zwischen der Pfortader und einer Lebervene anzulegen (TIPS-Anlage; TIPS = Transjugulärer portosystemischer Stentshunt). Mithilfe der Anlage soll sich der Druck im Pfortadersystem verringern. Dieser ist unter Umständen für die Komplikationen verantwortlich.
Wie läuft die Behandlung ab?
- Zunächst wird die Halsvene sonografisch gesteuert punktiert (angestochen).
- Nach Passage des rechten Herzvorhofs sondieren wir dann über die untere Hohlvene eine Vene des rechten Leberlappens.
- Aus dieser Position heraus erfolgt mit einer speziellen Nadel die Punktion eines benachbarten Pfortaderastes in der Leber. Die Nadel wird durch einen Katheter geführt.
- Die so geschaffene Verbindung zwischen Leber- und Portalvene wird mittels eines Metallröhrchens (Stent) offen gehalten.
In der Regel reicht eine Aufweitung der Gefäße auf 8–10 mm Durchmesser aus. Durch den Stent fließt Blut an der Leber vorbei direkt zum Herzen. So lässt sich das Druckgefälle zwischen Pfortader und rechtem Vorhof absenken.

Was bedeutet transarterielle Chemoembolisation?
Mithilfe der transarteriellen Chemoembolisation (TACE) lassen sich Lebertumoren samt Metastasen minimal-invasiv behandeln. Das Verfahren wird oft als lebensverlängernde (palliative) Therapie bei Patienten mit inoperablem Lebertumor eingesetzt. Oder bei Patienten, deren Tumor aufgrund seiner Größe zunächst inoperabel ist. Durch die Behandlung schrumpft das bösartige Gewebe und macht so eine Operation doch noch möglich. Außerdem profitieren Patienten von der Methode, die auf eine systemische Chemotherapie nicht ansprechen.
Wie läuft die Behandlung ab?
Die Leber verfügt über zwei getrennte Blutgefäßsysteme: zum einen die Pfortader, zum anderen die Leberschlagader. Gesundes Lebergewebe wird zu 75 Prozent über das venöse Gefäßsystem der Leberpfortader versorgt. Für nur 25 Prozent ist die Leberschlagader zuständig. Diese versorgt aber auch die Lebertumoren mit bis zu 95 Prozent. Hier setzt die Chemoembolisation an. Durch sie kann die Leberarterie verschlossen werden. wodurch das Tumorgewebe abstirbt. Das normale Lebergewebe hingegen wird durch die ausreichende portalvenöse Durchblutung geschont.
Zusätzlich werden Chemotherapeutika in die Leberschlagader eingebracht. Die Medikamente hemmen das Zellwachstum des Tumors. Sie liegen im Lebergewebe in einer bis zu 100-fach höheren Konzentration vor als es bei einer systemischen intravenösen Chemotherapie der Fall ist. Auch die Nebenwirkungen sind weniger stark ausgeprägt. Durch Unterbinden des arteriellen Blutstroms wird außerdem die Wirkungszeit der Chemotherapeutika um Stunden bis Wochen verlängert.
Welche Voraussetzungen müssen erfüllt sein?
- der Patient muss eine normale Gefäßarchitektur haben, die eine Perfusion beider Leberlappen erlaubt
- die Leberpfortader muss offen sein
- der Patient sollte über eine ausreichende Leberfunktion und einen guten Allgemeinzustand verfügen
Welche Vorteile hat die transarterielle Chemoembolisation?
- der Patient wird nur gering belastet
- die Anwendung ist komplikationsarm bei guter Lebensqualität
- die Wachstumsgeschwindigkeit des Tumors wird verringert
- der Klinikaufenthalt ist deutlich verkürzt

Was ist eine Uterusarterien-Embolisation?
Mithilfe dieses Verfahrens können wir Patientinnen mit myombedingten Beschwerden wie Blutungen oder Schmerzen behandeln. Ein Uterusmyom ist die häufigste gutartige Gebärmuttergeschwulst. Bei dem minimal-invasiven Eingriff wird die Gebärmutterschlagader verschlossen, in der Fachsprache Uterusarterien-Embolisation (UAE) genannt. Die UAE ist eine Alternative zur chirurgischen Therapie. In Deutschland bieten derzeit nur von wenige Kliniken das Verfahren an.
Wann wird das Verfahren eingesetzt?
Wenn Frauen unter einem sogenannten symptomatischen „Uterus myomatosus“ leiden. Die Gebärmutter ist dann aufgrund mehrerer Myomknoten vergrößert. Dies kann zu einem Druckgefühl im Unterleib, zu Blutungen, Kreuzbeschwerden und eventueller Unfruchtbarkeit führen. Auch in den folgenden Fällen stellt der Verschluss der Gebärmutterschlagader eine Alternative dar:
- bei multiplen Myomen
- bei großen Myomen
- bei Patientinnen mit eingeschränkter Operabilität
- bei Patientinnen mit mehrfachen Voroperationen im Bauchraum
Wann sollte eine Uterusarterien-Embolisation nicht durchgeführt werden?
- wenn eine Schwangerschaft besteht
- bei Infektion
- im Falle eines bösartigen Tumors
Eignet sich das Verfahren für Patientinnen mit Kinderwunsch?
Grundsätzlich ist die Uterusarterien-Embolisation keine Methode im Rahmen der Kinderwunschbehandlung. Anders liegt der Fall, wenn eine Patientin die Familienplanung noch nicht abgeschlossen hat, aber vor der Entscheidung steht, die Gebärmutter eventuell operativ entfernen lassen zu müssen. Dann sollte die Möglichkeit einer Uterusarterien-Embolisation geprüft werden.
Sie möchten sich weiter informieren?
Weitere Informationen zur Uterusarterien-Embolisation finden Sie im nachfolgenden Konsensuspapier. Es beinhaltet die Ergebnisse des 6. radiologisch-gynäkologischen Expertentreffens zu diesem Thema.
Wann wird ein Venenport benötigt?
Manche Patienten benötigen für längere Zeit Infusionen. Zum Beispiel wenn sie an Krebs erkrankt sind oder ihre Niere eingeschränkt arbeitet. Oder nicht selten liegen Venen bei Patienten relativ tief und sind daher nur schwer zugänglich. In solchen Situationen stellen venöse Dauerkatheter und Infusionsports eine große Erleichterung dar. Über sie können Chemotherapien, Blutwäsche und Blutentnahmen relativ „sanft“ verabreicht werden. Portysteme lassen sich interventionell radiologisch durch die Haut (perkutan) in örtlicher Betäubung platzieren.
Wie wird ein Port implantiert?
Ein Portsystem besteht aus einer Injektionskammer, die meist aus Stahl und mit einer spontan verschließbaren Silikonscheibe versehen ist. Über diese Silikonmembran sind etwa 2000 Einstiche mit speziell gefertigten Nadeln möglich. Die Implantation läuft wie folgt ab:
- Zunächst werden Schulter-, Hals- oder Unterarmvene sonografisch gesteuert punktiert. Danach wird eine Gefäßschleuse eingelegt, über die der Portkatheter in die obere Hohlvene vorgeschoben wird.
- Daraufhin wird in der Brustwand oder am Unterarm eine Tasche präpariert, die unter der Haut liegt und den Port aufnimmt.
- Anschließend wird der bereits in die Vene eingelegte Portkatheter unter der Haut getunnelt. Es folgt der Anschluss an die Portkammer, das Vernähen der Hautnaht und das Anlegen eines sterilen Verbands.
Implantierte Portsysteme lassen sich sofort nutzen. Sie müssen regelmäßig gepflegt werden (1x monatliche Spülung), damit Blutgerinnsel sie nicht verstopfen.

Was ist eine zentral-venöse Stenose?
Narben oder bösartige Tumoren engen manchmal große zentrale Venen ein oder verschließen sie sogar. Der dadurch bedingte Rückstau von Blut in Arme, Hals und Kopf lässt sich in vielen Fällen schnell bessern, indem Gefäßstützen eingesetzt werden (Stentimplantation).
Informationen zum Bild:
Links: Hochgradige Einengung der oberen Hohlvene durch den Tumor (Pfeil) mit Umgehungskreisläufen (*). Rechts: Der Zustand nach Einsetzen von Gefäßstützen (Stents) mit wieder regelrechtem Blutfluss zum Herzen. Die Umgehungskreisläufe stellen sich nach dem Eingriff nicht mehr dar

Teilnahme an Reha-Gruppe Gefäßsport
Patienten mit Gefäßerkrankungen können an zwei Gefäßsportgruppen teilnehmen, die vom Marienhospital gemeinsam mit dem MTV Stuttgart veranstaltet werden. Die Kurse finden ganzjährig im MTV statt. 1. Kurs: Di 11–12 Uhr, 2. Kurs: Fr 11.30–12.30 Uhr (außer Schulferien). Ausführliche Kursinfos erhalten Sie in unserem Veranstaltungskalender.
Auskunft und Anmeldung (auch online)
MTV Stuttgart 1843 e.V.
Am Kräherwald 190 A, 70193 Stuttgart
Ansprechpartner Kursprogramm: Oliver Schmauder
Telefon: 0711 631887
os@mtv-stuttgart.de
Unsere Einrichtungen
- Fachkliniken
- Allgemein-, Viszeral- und Thoraxchirurgie
- Allgemein- und Viszeralchirurgie
- Anästhesiologie, operative Intensivmedizin und Schmerzmedizin
- Gefäßchirurgie, vaskuläre und endovaskuläre Chirurgie
- Geriatrie
- Gynäkologie und Geburtshilfe
- Hand-, Mikro- und rekonstruktive Brustchirurgie
- HNO-Heilkunde
- Innere Medizin 1
- Innere Medizin 2
- Innere Medizin 3 – Hämatologie, Onkologie, Zelltherapie
- Mund-, Kiefer- und Gesichtschirurgie
- Neurologie
- Notfallmedizin
- Nuklearmedizin
- Orthopädie, Unfallchirurgie und Sporttraumatologie
- Palliativmedizin
- Plastische Gesichtschirurgie
- Psychosomatische Medizin und Psychotherapie
- Diagnostische und interventionelle Radiologie und Neuroradiologie
- Strahlentherapie und Palliativmedizin
- Thoraxchirurgie
- Interdisziplinäre Zentren
- AltersTraumaZentrum
- Brustzentrum
- Darmzentrum
- Endoprothetikzentrum
- Gefäßzentrum
- Gynäkologisches Krebszentrum
- Hämatologisches Zentrum
- Kopf-Hals-Tumorzentrum
- Lungenzentrum
- Myomzentrum
- Neuromuskuläres Zentrum
- Onkologisches Zentrum
- Osteologisches Schwerpunktzentrum
- Pankreaszentrum
- Plastisches Zentrum
- Schwerbrandverletztenzentrum
- Shuntzentrum
- Stroke-Unit
- Traumazentrum
- Wirbelsäulenzentrum
- Zelltherapiezentrum