Telefonzentrale
0711 6489-0
Marienhospital Stuttgart
Böheimstraße 37, 70199 Stuttgart
Notfalleinweisung
0711 6489-4444
Zentrale Notfallnummer für Haus-
ärzte, Fachärzte, Rettungsdienste
Notrufnummer Shuntzentrum
0711 6489-7777
Bei akuten Notfällen erreichen Sie das Shuntteam rund um die Uhr (24 Stunden).
Notrufnummer Rettungsdienst
112
Bitte rufen Sie in einer Notfallsituation diese Nummer an. Der Anruf ist von jedem Telefon aus kostenlos.
Klinik für Notfallmedizin
Hier erhalten eingelieferte Schwerverletzte und akut Erkrankte eine Erstdiagnose, damit die Behandlung schnellstmöglich eingeleitet werden kann. Für die Erstdiagnose steht u.a. ein Schockraum zur Verfügung sowie eine „Chest Pain Unit“ zur Überwachung von Patienten mit unklaren Brustschmerzen.
- Leitungsteam:



Zentrale Anlaufstelle, wenn Arztpraxen geschlossen haben. Bitte kommen Sie ohne telefonische Anmeldung!
Allgemein/Innere und Chirurgie/Orthopädie
Montag bis Freitag 19.00–24.00 Uhr
Samstag, Sonntag, Feiertag 7.00–24.00 Uhr
Adresse
Marienhospital Stuttgart
Böheimstraße 37
70199 Stuttgart
Parken am Marienhospital
Gebührenpflichtig
Kostenlos
So erreichen Sie uns
Anfahrt für Rettungsdienste
Diagnostische und therapeutische Verfahren
Um eine angemessene Therapie einleiten zu können, ist eine exakte Diagnostik wichtig. Daher befassen wir uns zunächst mit Ihrer Krankheitsgeschichte (Anamnese). Anschließend folgen eine körperliche Untersuchung und ein Beratungsgespräch.
Zu den diagnostischen Untersuchungen gehören je nach Krankheitsbild der Ultraschall der Beckenorgane und der Harnblase (Beckenbodensonografie). Des Weiteren nehmen wir eine Urodynamische Messung vor (Druckmessungen in der Harnblase und der Harnröhre). Sollte eine Magnetresonanztomografie erforderlich sein, arbeiten wir eng mit unserer hausinternen Klinik für Radiologie zusammen. Eventuell finden noch vorab Urinvoruntersuchungen bei Ihrem Haus- oder Facharzt statt. Der Urin sollte für die genannten Untersuchungen möglichst nicht infiziert sein.
Für die Behandlung Ihrer Beschwerden bieten wir verschiedene konservative und operative Verfahren an. Ein Schwerpunkt liegt dabei auf der Beckenbodenchirurgie (vaginale/laparoskopische Senkungsoperation). Ziel des jeweiligen Eingriffs ist es, die Senkung von Organen im Beckenraum zu korrigieren. Die Senkung kann durch die Schädigung oder Schwächung des Beckenbodens entstehen, etwa nach einer Geburt, bei chronischem Husten, schwerem Heben oder im Alter. Dabei sinken Organe wie Blase, Gebärmutter oder Enddarm in die Scheide (Vagina) oder das Becken ab, was zu Beschwerden und Funktionsstörungen führen kann. Weitere etablierte Verfahren unseres Kontinenz- und Beckenbodenzentrums sind das Inkontinenzband (TVT-Band) sowie die Bulkamid- und Botox-Therapie.
Unsere Leistungen im Detail
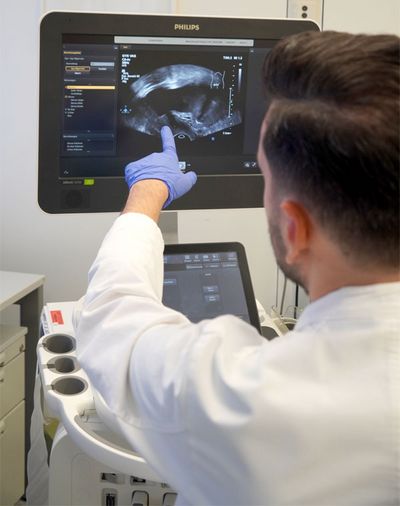
Die Beckenbodensonografie bei Senkung
Die Beckenbodensonografie ist eine nicht-invasive und schmerzfreie Untersuchung. Sie dient dazu, die Struktur und Funktion des Beckenbodens zu beurteilen. Sollten Sie also unter einer Beckenbodensenkung (Prolaps) leiden, bietet diese Methode wertvolle Informationen. Die Erkrankung tritt auf, wenn die Beckenorgane – wie Blase, Gebärmutter oder Darm – aufgrund einer Schwäche oder Lockerung des Beckenbodens in den Vaginalbereich absinken.
Was passiert bei einer Beckenbodensonografie?
Die Beckenbodensonografie führen wir in der Regel mit einem Ultraschallgerät durch. Hierbei wird ein kleiner Ultraschallkopf entweder von außen auf den Unterbauch aufgesetzt. Oder, bei Bedarf, auch über die Scheide (transvaginal) vorgenommen, um präzise Bilder der Beckenorgane und der Beckenbodenmuskulatur zu erhalten. Die Untersuchung ermöglicht es, den Zustand des Beckenbodens zu überprüfen, insbesondere die Stellung und Bewegung der Organe bei Belastung, zum Beispiel beim Husten oder bei körperlicher Anstrengung.
Eine Beckenbodensenkung kann viele Ursachen haben, darunter Schwangerschaften, Geburten, hormonelle Veränderungen, aber auch altersbedingte Veränderungen oder starkes Heben. Die Beckenbodensonografie hilft dabei, das Ausmaß der Senkung festzustellen und mögliche Veränderungen in den Beckenorganen zu erkennen. Sie unterstützt den behandelnden Arzt dabei, eine präzise Diagnose zu stellen und die bestmögliche Therapie zu wählen.
Wie bereiten Sie sich auf die Untersuchung vor?
In der Regel sind keine speziellen Vorbereitungen notwendig. Falls eine transvaginale Untersuchung vorgesehen ist, empfehlen wir Ihnen, am Untersuchungstag mit einer leeren Blase zu kommen, um die besten Ergebnisse zu erzielen. Ihr behandelnder Arzt wird Sie über alle Details informieren und sicherstellen, dass Sie sich während der Untersuchung wohlfühlen.

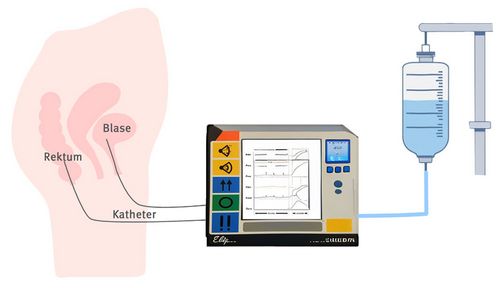
Die Funktion der Blase untersuchen
Mithilfe der Urodynamischen Messung, auch Zystometrie genannt, lassen sich die Funktion der Harnblase überprüfen und mögliche Störungen erkennen.
Sie wird oft eingesetzt, wenn der Verdacht auf eine Überaktivität der Blase oder eine schwache Blasenmuskulatur besteht. Typische Symptome sind:
- häufiger oder plötzlicher Harndrang
- unkontrollierter Urinabgang
- Probleme beim Wasserlassen, zum Beispiel Schmerzen oder unvollständige Blasenentleerung
Ablauf des Messverfahrens
Vor der Untersuchung wird Ihnen ein Katheter eingeführt, um die Harnblase mit einer speziellen Flüssigkeit (Kochsalzlösung oder Ringerlösung) anzureichern. Während sich die Blase allmählich füllt, misst das Gerät den (Harn-)Blasendruck. Zusätzlich werden Sensoren eingesetzt, um die Reaktion der Blase auf das Füllen zu überwachen: etwa hinsichtlich des Drangs, Wasser zu lassen, sowie bezüglich des Volumens, bei dem dieser Drang auftritt.
Dabei lassen sich auch mögliche Abweichungen wie eine zu schnelle oder zu schwache Blasenentleerung, übermäßiger Druck beim Entleeren oder das Auftreten von unwillkürlichem Urinabgang (Inkontinenz) feststellen.
Was passiert nach der Untersuchung?
Nach der Zystometrie wird eine vaginale und eine Ultraschall-Untersuchung vorgenommen. Danach können Sie die Klinik wieder verlassen. In den meisten Fällen treten keine weiteren Beschwerden auf. Gelegentlich kann es nach der Untersuchung zu einem leichten Gefühl von Blasenirritationen kommen, das in der Regel schnell wieder abklingt.
Gewöhnlich lässt sich direkt nach der Untersuchung eine Diagnose stellen, die wir dann gemeinsam mit Ihnen besprechen. Sollten Sie eine weitergehende Behandlung benötigen, legen wir diese bereits zeitlich fest.


Funktionsstörungen des Beckenbodens konservativ behandeln
Senkung und Inkontinenz sind Erkrankungen, die vor allem bei älteren Frauen nach der Menopause oder nach der Geburt auftreten können. Sie betreffen die Beckenorgane und die Beckenbodenmuskulatur. Die konservative Behandlung zielt darauf ab, dass Ihre Symptome ohne chirurgischen Eingriff gelindert werden und sich Ihre Lebensqualität verbessert.
Beckenbodentraining/Physiotherapie
Ein zentraler Bestandteil der konservativen Behandlung ist das Beckenbodentraining. Durch gezielte Übungen, zum Beispiel Kegel-Übungen, werden die Muskeln des Beckenbodens gestärkt. Dies kann sowohl die Symptome einer Inkontinenz lindern (insbesondere der Belastungsinkontinenz) als auch eine Senkung der Beckenorgane (wie Gebärmutter, Blase oder Darm) stabilisieren. Regelmäßige Beckenbodengymnastik verbessert die Kontrolle über die Blase und unterstützt die inneren Organe. Unsere erfahrenen Physiotherapeuten, die auf die Behandlung von Beckenbodenstörungen spezialisiert sind, können Ihnen individuell abgestimmte Übungen und Techniken anbieten.
Verhaltenstherapie und Toilettentraining
Ein strukturierter Ansatz zum Umgang mit Inkontinenz umfasst auch das Toilettentraining. Hierbei lernen Sie, Ihre Toilettengewohnheiten zu optimieren: etwa durch geplante Toilettenbesuche, um ungewollte Urinverluste zu vermeiden. Auch eine Blasenschulung kann hilfreich sein. Hier lernen Sie, die Blase regelmäßig zu entleeren.
Pessar-Therapie
Das Pessar ist ein medizinisches Gerät. Es wird vaginal eingelegt, um Ihre Organe im Becken zu stützen. Dies ist besonders bei einer Gebärmuttersenkung oder einer Blasensenkung nützlich. Pessare gibt es in verschiedenen Formen. Sie können oft ohne Operation eingesetzt werden, um die Symptome zu lindern. Als nicht-invasive Lösung lässt sich mit einem Pessar die Lebensqualität vieler Frauen deutlich verbessern.
Ernährung und Flüssigkeitsmanagement
Bei der Behandlung von Inkontinenz und Senkung spielt ein ausgewogenes Ernährungskonzept eine bedeutsame Rolle. Übergewicht kann die Symptome verschärfen, denn das zusätzliche Körpergewicht übt zusätzlichen Druck auf den Beckenboden aus. Daher empfiehlt sich eine Gewichtsreduktion durch eine gesunde Ernährung und regelmäßige Bewegung. Zudem sollten Sie darauf achten, ausreichend Flüssigkeit aufzunehmen und dabei den Konsum koffeinhaltiger oder alkoholischer Getränke möglichst einzuschränken. Letztere können die Blase reizen.
Medikamentöse Behandlung
In einigen Fällen können Medikamente zur Behandlung von Inkontinenz hilfreich sein. Sie bewirken in der Regel, dass sich die Blasenmuskulatur entspannt oder die Blasenfunktion stabilisiert. Meist kommen sie bei Dranginkontinenz (Harnverlust durch plötzlichen Harndrang) zum Einsatz und bieten eine ergänzende Lösung zur konservativen Therapie.
Elektro-Muskel-Stimulation (EMS)
EMS-Training für den Beckenboden der Frau ist eine innovative Methode. Mit ihrer Hilfe lässt sich die Muskulatur im Bereich des Beckenbodens gezielt stärken. Der Beckenboden spielt eine entscheidende Rolle für die Stabilität des Körpers und das Wohlbefinden, insbesondere nach Schwangerschaft, Geburt oder im fortgeschrittenen Alter.
Beim EMS-Training werden durch spezielle Elektroden sanfte elektrische Impulse an die Beckenbodenmuskulatur abgegeben, die sie zur Kontraktion anregen. Dies führt zu einer effektiven Kräftigung der Muskeln, ohne dass dafür klassische Übungen notwendig sind. Das Training ist besonders vorteilhaft für Frauen, die Schwierigkeiten haben, herkömmliche Beckenbodenübungen durchzuführen oder zusätzliche Unterstützung für eine schnellere Regeneration nach der Geburt wünschen.
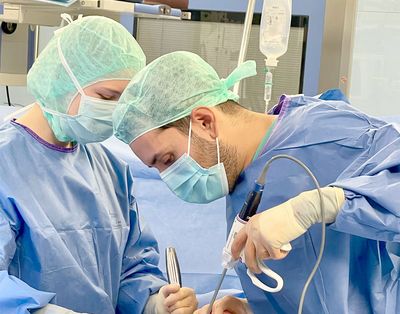
Funktionsstörungen des Beckenbodens operativ behandeln
Die operative Behandlung der (weiblichen) Senkung wird auch als Beckenbodensenkung oder Genitalprolaps bezeichnet. Sie dient der Wiederherstellung der normalen Anatomie und Funktion des Beckenbodens. Dies kann durch verschiedene chirurgische Eingriffe erfolgen, je nach Schweregrad und Art der Senkung.
Zu den häufigsten Verfahren gehören:
- die vaginale Hysterektomie (Entfernung der Gebärmutter) mit anschließender Beckenbodenkorrektur
- die Verwendung von Netzimplantaten zur Stabilisierung der Beckenorgane
Sollten bei Ihnen schwerwiegendere Senkungsbeschwerden vorliegen, setzen wir auch abdominale oder laparoskopische Techniken ein. Ziel der Operationen ist es, Ihre Lebensqualität wieder zu verbessern, Symptome wie Inkontinenz oder das Gefühl eines „heruntergefallenen“ Organs zu lindern und die normale Funktion des Beckenbodens wiederherzustellen.

Chirurgische Korrektur ohne äußere Schnitte
Bei der vaginalen Senkungsoperation wird der Eingriff durch die Scheide (Vagina) durchgeführt, wodurch keine äußeren Schnitte notwendig sind. Diese Technik ist besonders vorteilhaft, da sie die Heilungszeit verkürzt und keine sichtbaren Narben hinterlässt. Die vaginale Senkungsoperation ist in der Regel mit einem 5- bis 7-tägigen Krankenhausaufenthalt und einer schnelleren Erholungszeit verbunden.
Der Eingriff umfasst das Anheben und Stützen des abgesunkenen Organs. Dies kann durch verschiedene Techniken erfolgen:
Kolporrhaphie (Vaginale Rekonstruktion)
Die Kolporrhaphie ist eine der häufigsten Operationen bei vaginaler Senkung. Dabei wird die betroffene Wand der Scheide gestrafft, um die Organe im Beckenraum zu stützen. Bei einer anterioren Kolporrhaphie wird die vordere Vaginalwand korrigiert, um eine Senkung der Blase zu behandeln. Bei einer posterioren Kolporrhaphie hingegen nehmen wir den chirurgischen Eingriff an der hinteren Vaginalwand vor. So lässt sich eine Senkung des (Mast-)Darms wieder rückgängig machen.
Hysterektomie mit vaginaler Rekonstruktion
Bei manchen Frauen liegt zusätzlich zur Beckenbodensenkung ein Gebärmuttervorfall (Prolaps) vor. Oder es wurde medizinisch angeraten, die Gebärmutter entfernen zu lassen. In beiden Fällen können wir eine solche Hysterektomie (Entfernung der Gebärmutter) in Kombination mit einer vaginalen Rekonstruktion durchführen.
Beckenbodensicherung mit Netzen
Unter Umständen kann der Einsatz chirurgischer Netze (prothetische Materialien) zur Stabilisierung des Beckenbodens erforderlich sein. Diese Netze werden verwendet, um die Organe zu stützen und zu verhindern, dass sie erneut absinken. Die Methode kommt häufig bei sehr ausgeprägten Formen der Senkung zur Anwendung oder wenn letztere wiederholt auftritt (Rezidiv).
Sakrospinale Ligament-Fixierung
Bei dieser Technik lässt sich das Absinken der Gebärmutter oder der Scheidenwand durch das Anbringen von Bändern am Kreuzbein (Sakrum) korrigieren. Die Methode wird oft mit vaginaler Rekonstruktion zusammen kombiniert.
Perineoplastik
Eventuell geht die Senkung mit einer Erweiterung des Dammgewebes einher. In einem solchen Fall führen wir als Eingriff eine sogenannte Perineoplastik durch. Bei dieser Methode wird das Gewebe rund um den Damm gestrafft und neu geformt.
Kolpokleisis
Kolpokleisis ist ein chirurgischer Eingriff, bei dem die Scheide (Vagina) verklebt oder teilweise verschlossen wird. Meist betrifft dies Frauen mit fortgeschrittener Beckenbodenschwäche oder nach wiederholten Operationen wegen eines Gebärmuttervorfalls (Prolaps). Ziel ist es, die Symptome eines Organvorfalls zu lindern und die Lebensqualität zu verbessern. Der Eingriff erfolgt häufig bei älteren Frauen, bei denen eine konservative Therapie nicht mehr ausreicht.
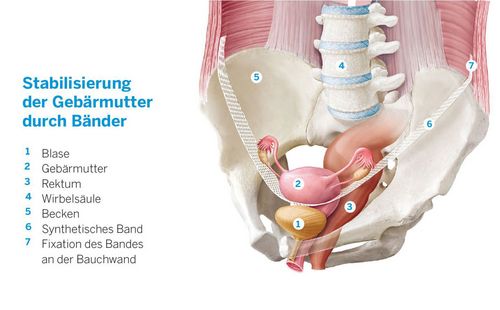
Senkungsbeschwerden mittels „Schlüssellochchirurgie“ beheben
Die laparoskopische Senkungsoperation wird minimal-invasiv vorgenommen. Das heißt, es werden nur kleine Schnitte gemacht, durch die ein Kamerasystem (Laparoskop) und chirurgische Instrumente eingeführt werden. Dieses Verfahren wird oft auch als „Schlüssellochchirurgie“ bezeichnet.
Vorteile der laparoskopischen Technik sind:
- minimale Narbenbildung: Nur kleine Schnitte im Bauchbereich sind nötig.
- geringere Schmerzen und schnellere Genesung: Da keine großen Schnitte gemacht werden, erholen sich die Patientinnen oft schneller und haben weniger postoperative Beschwerden.
- geringeres Risiko von Infektionen: Der Eingriff ist weniger invasiv, was das Risiko für Infektionen und Komplikationen verringert.
Die laparoskopische Senkungsoperation kann verschiedene Techniken beinhalten. Dazu gehören beispielsweise das Anheben der Blase oder des Mastdarms (Rektum) und deren Fixierung an den entsprechenden Bändern und Geweben. In manchen Fällen wird auch eine Gebärmutterentfernung (Hysterektomie) durchgeführt, wenn die Gebärmutter mitbetroffen ist.
Zervikosakropexie
Bei der Zervikosakropexie wird das Gebärmutterhals- bzw. Zervixgebiet mit dem Kreuzbein (Sakrum) fixiert. Der Eingriff wird meist bei Frauen mit einem uterinen Prolaps (Senkung der Gebärmutter) durchgeführt, um diese wieder in ihre anatomische Position zu bringen und eine erneute Senkung zu verhindern. Durch den laparoskopischen Zugang lassen sich kleinere Schnitte setzen, was zu einer schnelleren Genesung und weniger Schmerzen im Vergleich zu offenen Verfahren führt.
Zervikopektopexie
Dieses minimal-invasive Verfahren kommt bei einem Gebärmutterprolaps (Senken oder Herabfallen der Gebärmutter) zum Einsatz. Dabei wird der Gebärmutterhals (Zervix) an das Beckenband oder andere stabile Strukturen im Becken genäht, um die Gebärmutter wieder in ihre korrekte Position zu bringen. Häufig wird die Zervikopektopexie bei Frauen angewendet, die Symptome eines Prolapses haben, aber keine vollständige Entfernung der Gebärmutter (Hysterektomie) wünschen oder die noch Kinder gebären möchten. Ziel der Operation ist es, die Gebärmuttersenkung zu korrigieren und die Lebensqualität der betroffenen Frauen zu verbessern.
Burch-Urethropexie und Lateral-Repair
Die beiden minimal-invasiven chirurgischen Verfahren werden oft zur Behandlung von Belastungsinkontinenz bei Frauen eingesetzt. Sowohl die Burch-Urethropexie als auch das Lateral-Repair zielen darauf ab, die Harnröhre zu stabilisieren und die Blasenkontrolle zu verbessern.
Das erstgenannte Verfahren ist eine modifizierte Version der klassischen Burch-Urethropexie. Der Eingriff erfolgt mithilfe eines speziellen laparoskopischen Instruments über kleine Schnitte im Bauch. Mithilfe der Methode lassen sich die Bänder und Gewebe, welche die Harnröhre stützen, anheben und straffen und so die Kontinenz verbessern.
Bei dem Lateral-Repair genannten Verfahren werden die seitlichen Strukturen des Beckenbodens stabilisiert, um die Harnröhre in ihrer anatomischen Position zu halten. Diese Technik erfolgt ebenfalls minimal-invasiv und kann als ergänzende Behandlung zur Burch-Urethropexie dienen.
Beide Verfahren bieten den Vorteil einer geringeren Schmerzbelastung, schnellerer Heilung und einer reduzierten Komplikationsrate im Vergleich zu offenen chirurgischen Methoden.
Nachsorge und Erholung
Die Erholungszeit variiert je nach Art des Eingriffs. Bei beiden Verfahren ist es wichtig, den Beckenboden zu schonen und sich von der Operation ausreichend zu erholen. In der Regel dauert es etwa vier bis sechs Wochen, bis Sie wieder zu normalen Aktivitäten zurückkehren können.
Während der Nachsorge sollten Sie regelmäßige Kontrolluntersuchungen wahrnehmen. So lässt sich sicherstellen, dass es keine Komplikationen gibt und der Heilungsprozess bei Ihnen gut verläuft.
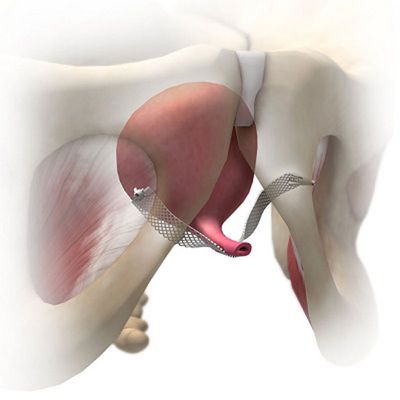
Kleines künstliches Band mit großer Wirkung
Das Inkontinenz-Band, auch TVT-Band (Tension-free Vaginal Tape) genannt, ist eine minimal-invasive chirurgische Methode, die zur Behandlung der Belastungsinkontinenz bei Frauen entwickelt wurde. Bei dieser Form der Inkontinenz kommt es zu unwillkürlichem Urinverlust, vor allem bei körperlicher Anstrengung wie Lachen, Husten oder Niesen. Das TVT-Band ist ein synthetisches Band; es wird unter die Harnröhre gelegt, um diese zu stützen und so den ungewollten Urinverlust zu verhindern.
Während eines kurzen chirurgischen Eingriffs wird das TVT-Band unter die Harnröhre eingelegt und an den Seiten der Beckenregion befestigt. Es sorgt dafür, dass die Harnröhre an der richtigen Position bleibt. So lässt sich der Harnröhrenschließmuskel stabilisieren und damit verhindern, dass beim Drücken oder Husten Urin austritt.
Wie läuft der operative Eingriff ab?
Die Operation zur Platzierung des TVT-Bandes erfolgt in der Regel minimal-invasiv unter Lokalanästhesie, Sedierung oder kurzer Vollnarkose. Der Chirurg macht kleine Schnitte im Vaginalbereich und führt das Band durch einen Schlüssellochzugang ein. Der Eingriff dauert meist nur etwa 20 bis 30 Minuten, und gewöhnlich können Sie am nächsten Tag nach Hause gehen.
Verschiedene Varianten sind möglich
Es gibt verschiedene Varianten des TVT-Verfahrens, wie das TVT-O (Transobturator) oder das TVT-Secur. Diese unterscheiden sich in der Einführung des Bandes, was die Anpassung an die individuellen Bedürfnisse der Patientin erleichtert.
Die Vorteile des TVT-Bandes
- minimal-invasive Technik: Der Eingriff erfordert nur kleine Schnitte und hat eine vergleichsweise kurze Heilungszeit.
- hohe Erfolgsrate: Studien zeigen, dass das TVT-Verfahren eine sehr hohe Erfolgsrate bei der Behandlung der Belastungsinkontinenz aufweist.
- schnelle Erholung: Da der Eingriff minimal-invasiv erfolgt, können die meisten Patientinnen nach kurzer Zeit wieder ihren normalen Aktivitäten nachgehen.
- geringeres Risiko für Komplikationen: Weil keine großen Schnitte gemacht werden, ist das Risiko für Infektionen oder andere Komplikationen sehr gering.
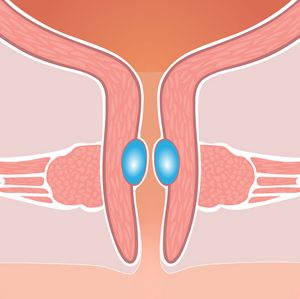
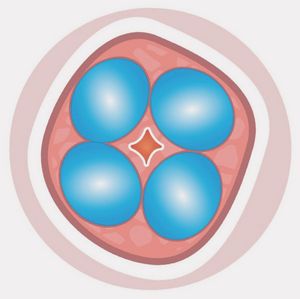
Stressinkontinenz mit Bulkamid wirksam behandeln
Die Bulkamid-Therapie ist ein relativ neues minimal-invasives Verfahren für Frauen, die unter Stressinkontinenz leiden. Die Beschwerden treten vor allem nach Schwangerschaft und Geburt auf. Aber auch das zunehmende Alter spielt eine Rolle, wenn die Beckenbodenmuskulatur an Kraft verliert und die Harnröhre nicht mehr richtig stützen kann. Stressinkontinenz äußert sich typischerweise durch ungewollten Harnverlust bei körperlicher Belastung wie Lachen, Husten, Niesen oder Sport.
Wie funktioniert die Bulkamid-Behandlung?
Bulkamid ist ein sogenanntes biokompatibles, gelartiges Füllmaterial. Es wird in den Bereich rund um die Harnröhre injiziert, um deren Funktion zu verbessern. Der Hauptbestandteil von Bulkamid ist Polyacrylamid, das in einer wasserhaltigen Gelmatrix vorliegt. Es handelt sich dabei um eine dauerhafte, gut verträgliche Substanz, die vom Körper nicht abgebaut wird, sondern zur Stützung der Harnröhre an Ort und Stelle verbleibt.
Die Behandlung erfolgt durch eine einfache Injektion in die Nähe der Harnröhre – in der Regel unter lokaler Betäubung mit leichter Sedierung oder unter einer kurzen Vollnarkose. Hierzu führt der Chirurg einen dünnen, flexiblen Katheter durch die Harnröhre in den Bereich ein, in dem das Füllmaterial verabreicht werden soll. Das Gel sorgt für eine Erhöhung des Drucks auf die Harnröhre, was die Schließfähigkeit verbessert und somit unkontrollierten Harnverlust bei Belastung verhindert.
Die Injektion erfolgt ambulant, dauert nur wenige Minuten und erfordert keine längere Genesungszeit. Die meisten Frauen können nach der Behandlung sofort ihre normalen Aktivitäten wieder aufnehmen. In seltenen Fällen kann es zu Blutungen kommen, sodass wir eine stationäre Überwachung für 24 Stunden empfehlen.
Wie geht es nach der Behandlung weiter?
Nach einer Bulkamid-Injektion sollten Sie für kurze Zeit auf körperliche Anstrengung verzichten. Meistens ist die Behandlung sofort wirksam, jedoch kann es bis zu einigen Wochen dauern, bis der endgültige Effekt sichtbar wird. Eine Nachuntersuchung sollte innerhalb von ein bis zwei Monaten erfolgen, um sicherzustellen, dass das Füllmaterial korrekt sitzt und die gewünschte Wirkung erzielt wird.
Für wen kommt die Behandlung infrage, für wen nicht?
Bulkamid ist eine gute Option für Frauen, die unter leichter bis mittlerer Stressinkontinenz leiden und eine minimal-invasive, schnelle Lösung suchen. Sie kommt außerdem infrage, wenn sich Frauen bereits anderen konservativen Maßnahmen unterzogen haben, etwa Beckenbodentraining oder Medikamente, diese aber nicht ausreichend gewirkt haben.
Nicht geeignet ist die Behandlung bei schwerer Inkontinenz oder bei strukturellen Problemen im Beckenboden. Diese können etwa bei fortgeschrittener Gebärmuttersenkung (Prolapsbildung) auftreten. Hier sind andere chirurgische Verfahren vermutlich die bessere Wahl.
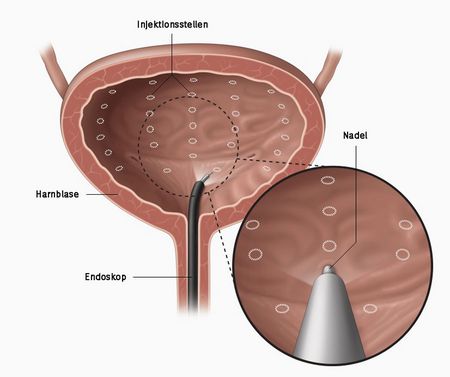
Botox kann bei Blasenfunktionsstörungen helfen
Die intravesikale Botoxinjektion ist ein innovatives Verfahren zur Behandlung von Blasenfunktionsstörungen. Etwa, wenn Sie unter einer sogenannten überaktiven Blase (OAB) oder einer neurogenen Blase leiden und auf konventionelle Therapieansätze nicht ausreichend ansprechen. Der Wirkstoff in Botox ist Botulinumtoxin A; dieser hat sich in den letzten Jahren als eine vielversprechende Option für die symptomatische Therapie etabliert.
Intravesikale Botoxinjektionen werden hauptsächlich bei folgenden Krankheitsbildern eingesetzt:
- überaktive Blase („overactive bladder“, kurz OAB): vor allem bei Patienten, die auf andere Behandlungsmethoden wie Anticholinergika oder Blasentraining nicht ausreichend ansprechen
- neurogene Blase: bei Erkrankungen wie Multiple Sklerose oder Rückenmarksverletzungen, die zu einer Fehlsteuerung der Blasenfunktion führen
- Blasenhyperreflexie: bei einer übermäßigen Reaktion des Blasenmuskels auf geringe Reize
- Harninkontinenz: insbesondere die drangabhängige Inkontinenz, die durch eine unkontrollierte Aktivität des Blasenmuskels (Detrusor) verursacht wird
Was ist eine überaktive Blase (OAB)?
Eine überaktive Blase ist eine Erkrankung, die durch häufigen Harndrang, plötzlichen, starken Drang zur Blasenentleerung und in einigen Fällen auch durch unwillkürlichen Harnverlust (Inkontinenz) gekennzeichnet ist. Diese Beschwerden entstehen oft aufgrund einer unkontrollierten Kontraktion des Blasenmuskels (Detrusor), der normalerweise beim Wasserlassen aktiv wird. Bei einer OAB kommt es zu einer Fehlregulation dieses Muskels, der sich auch bei nicht vollständiger Blasenfüllung unkontrolliert zusammenzieht.
Wie wirkt Botox in der Blase?
Durch Botulinumtoxin A wird die Freisetzung des Neurotransmitters Acetylcholin an den Nervenenden blockiert, was zu einer Hemmung der Muskelkontraktionen führt. In der Blase wird mittels einer Injektion des Wirkstoffs in den Detrusormuskel dessen übermäßige Aktivität gedämpft. Die Folge sind eine verbesserte Blasenfunktion, eine Verringerung des Harndrangs und in vielen Fällen auch eine Abnahme der Inkontinenzsymptome.
Wie erfolgt die Behandlung?
Als Patientin erhalten Sie eine leichte Sedierung und werden gegebenenfalls zusätzlich lokal betäubt. Zuerst wird eine Blasenspiegelung durchgeführt; danach setzen wir durch das Endoskop mehrere kleine Injektionen von Botulinumtoxin in den Blasenmuskel. Die Behandlung dauert in der Regel etwa 20 bis 30 Minuten und ist mit nur minimalen Beschwerden verbunden. Der Eingriff wird in der Regel ambulant geplant. Sollten Blutungen auftreten, wird ein Dauerkatheter in die Blase eingelegt. Dieser kann vor der Entlassung entfernt werden. Rund zwei bis drei Wochen nach dem Eingriff erhalten Sie einen Kontrolltermin bei uns.
Wie wirkt sich die Behandlung aus?
Die Wirkung der Botoxinjektion tritt in der Regel innerhalb von ein bis zwei Wochen nach der Behandlung ein. Meistens verbessert sich die Blasenfunktion deutlich: Der Harndrang wird reduziert, die Häufigkeit von Inkontinenzepisoden nimmt ab, und es kann zu einer längeren Blasenentleerung kommen. Die positive Wirkung hält in der Regel etwa sechs bis neun Monate an. Danach muss die Behandlung eventuell wiederholt werden.
Welche Nebenwirkungen können auftreten?
Wie bei jeder medizinischen Behandlung gibt es auch bei der intravesikalen Botoxinjektion mögliche Nebenwirkungen. Diese sind in der Regel mild und vorübergehend:
- Harnverhalt: Eventuell kann eine verzögerte Blasenentleerung auftreten. Dann muss nach der Behandlung für eine kurze Zeit ein Katheter gelegt werden, damit sich die Blase vollständig entleert.
- Harnwegsinfektionen: Manchmal kommt es infolge der Behandlung zu einer Infektion der Harnwege, insbesondere in den ersten Wochen nach der Injektion.
- Muskelschwäche: In sehr seltenen Fällen entspannt sich die Blasenmuskulatur übermäßig, sodass sich das Risiko eines Harnverhalts erhöht.
Unsere Einrichtungen
- Fachkliniken
- Allgemein-, Viszeral- und Thoraxchirurgie
- Allgemein- und Viszeralchirurgie
- Anästhesiologie, operative Intensivmedizin und Schmerzmedizin
- Gefäßchirurgie, vaskuläre und endovaskuläre Chirurgie
- Geriatrie
- Gynäkologie und Geburtshilfe
- Hand-, Mikro- und rekonstruktive Brustchirurgie
- HNO-Heilkunde
- Innere Medizin 1
- Innere Medizin 2
- Innere Medizin 3 – Hämatologie, Onkologie, Zelltherapie
- Mund-, Kiefer- und Gesichtschirurgie
- Neurologie
- Notfallmedizin
- Nuklearmedizin
- Orthopädie, Unfallchirurgie und Sporttraumatologie
- Palliativmedizin
- Plastische Gesichtschirurgie
- Psychosomatische Medizin und Psychotherapie
- Diagnostische und interventionelle Radiologie und Neuroradiologie
- Strahlentherapie und Palliativmedizin
- Thoraxchirurgie
- Interdisziplinäre Zentren
- AltersTraumaZentrum
- Brustzentrum
- Darmzentrum
- Endoprothetikzentrum
- Gefäßzentrum
- Gynäkologisches Krebszentrum
- Hämatologisches Zentrum
- Kopf-Hals-Tumorzentrum
- Lungenzentrum
- Myomzentrum
- Neuromuskuläres Zentrum
- Onkologisches Zentrum
- Osteologisches Schwerpunktzentrum
- Pankreaszentrum
- Plastisches Zentrum
- Schwerbrandverletztenzentrum
- Shuntzentrum
- Stroke-Unit
- Traumazentrum
- Wirbelsäulenzentrum
- Zelltherapiezentrum