Telefonzentrale
0711 6489-0
Marienhospital Stuttgart
Böheimstraße 37, 70199 Stuttgart
Notfalleinweisung
0711 6489-4444
Zentrale Notfallnummer für Haus-
ärzte, Fachärzte, Rettungsdienste
Notrufnummer Shuntzentrum
0711 6489-7777
Bei akuten Notfällen erreichen Sie das Shuntteam rund um die Uhr (24 Stunden).
Notrufnummer Rettungsdienst
112
Bitte rufen Sie in einer Notfallsituation diese Nummer an. Der Anruf ist von jedem Telefon aus kostenlos.
Klinik für Notfallmedizin
Hier erhalten eingelieferte Schwerverletzte und akut Erkrankte eine Erstdiagnose, damit die Behandlung schnellstmöglich eingeleitet werden kann. Für die Erstdiagnose steht u.a. ein Schockraum zur Verfügung sowie eine „Chest Pain Unit“ zur Überwachung von Patienten mit unklaren Brustschmerzen.
- Leitungsteam:



Zentrale Anlaufstelle, wenn Arztpraxen geschlossen haben. Bitte kommen Sie ohne telefonische Anmeldung!
Allgemein/Innere und Chirurgie/Orthopädie
Montag bis Freitag 19.00–24.00 Uhr
Samstag, Sonntag, Feiertag 7.00–24.00 Uhr
Adresse
Marienhospital Stuttgart
Böheimstraße 37
70199 Stuttgart
Parken am Marienhospital
Gebührenpflichtig
Kostenlos
So erreichen Sie uns
Anfahrt für Rettungsdienste
Erkrankungen im Brustraum (Thorax)
Sie sind an Lungenkrebs erkrankt und müssen deshalb operiert werden? Oder es haben sich aufgrund einer anderen Krebserkrankung Metastasen in der Lunge gebildet? In unserem Schwerpunkt sind wir auf die Behandlung sogenannter thorakaler Erkrankungen spezialisiert.
Mithilfe modernster Operationsverfahren nehmen wir viele Eingriffe möglichst schonend vor. Außerdem arbeiten wir in Diagnostik und Behandlung eng mit weiteren Fachexperten im Haus zusammen. Etwa mit unseren Lungenfachärzten (Pneumologen), Onkologen, Radiologen und Strahlentherapeuten. Gemeinsam erstellen wir für jeden Patienten je nach Erkrankung und Allgemeinzustand ein individuelles Therapiekonzept.
Unser Behandlungsspektrum ist jedoch nicht nur auf Tumorerkrankungen beschränkt. Wir helfen zum Beispiel auch Menschen mit einer kollabierten oder überblähten Lunge (Pneumothorax bzw. Lungenemphysem). Des Weiteren versorgen wir Erkrankungen im Mittelfellraum (Mediastinum).
Unsere Leistungen im Detail

Rauchen ist größter Risikofaktor bei Lungenkrebs
Lungenkrebs ist eine der häufigsten Krebserkrankungen. In Deutschland erkranken im Jahr bis zu 34.000 Männer und ca. 20.000 Frauen daran. Somit stellt das sogenannte Bronchialkarzinom bei Männern nach dem Prostatakarzinom die zweithäufigste Tumorerkrankung dar. Bei Frauen ist es die dritthäufigste nach Brust- und Darmkrebs.
Der größte Risikofaktor für das Entstehen eines Bronchialkarzinoms ist der Tabakrauch. Beim lebenslangen Raucher erhöht sich das Lungenkrebsrisiko im Vergleich zum Nichtraucher um den Faktor 24. Auch der Zusammenhang zwischen Passivrauchen und dem Auftreten eines Lungenkarzinoms ist ausreichend belegt. Andere mögliche Risikofaktoren sind genetische Faktoren und chronische Lungenerkrankungen, zum Beispiel die chronisch obstruktive Lungenerkrankung (COPD). Auch Stoffe wie Asbest oder Quarzstaub können die Krebsbildung begünstigen.
Erkrankung äußert sich durch unterschiedliche Symptome
Symptome können sehr unterschiedlich sein. Oft leiden die Betroffenen unter einem hartnäckiger Husten teils ist Blut beigemengt. Oder sie haben unspezifische Atemprobleme. Erst infolge weiterer ärztlicher Untersuchungen wird dann einen Tumor in der Lunge diagnostiziert. Manchmal ist es auch ein Zufallsbefund. Der Arzt erkennt einen „Schatten“ auf der Lunge, etwa bei der Abklärung einer anderen Erkrankung.
Besteht der Verdacht auf Lungenkrebs, folgen zunächst weitere Untersuchungen. Erstens um die Diagnose zu sichern, und zweitens um herauszufinden, wie weit die Tumorerkrankung bereits fortgeschritten ist. Anschließend werden alle Befunde im Rahmen einer interdisziplinären Tumorkonferenz besprochen. Erfahrene Onkologen, Pneumologen, Strahlentherapeuten und Chirurgen sprechen daraufhin eine individuelle, auf den jeweiligen Patienten zugeschnittene Behandlungsempfehlung aus.
Bildgebende Verfahren
Zu den bildgebenden Verfahren gehören die Computertomografie von Brustkorb und Bauchraum, die Magnetresonanztomografie (MRT) des Schädels und eine Untersuchung des Knochenstoffwechsels. Meist folgt ein PET-CT (Positronen-Emissions-Tomografie) in Kombination mit einem MRT des Schädels. Bei der Bronchoskopie wird Gewebe entnommen, um eine feingewebliche Untersuchung vorzunehmen. Damit lässt sich feststellen, um welchen Tumortyp es sich handelt. Zusätzlich untersuchen wir die Lungenfunktion und Herz-Kreislauf-Belastung des Patienten. So können wir seine Operationsfähigkeit prüfen.
Behandlung abhängig vom Tumortyp
Beim häufigeren nicht-kleinzelligen Lungenkarzinom wird möglichst operiert, sofern der Krebs nicht metastasiert ist. Ansonsten steht zunächst die Chemo- und/oder Strahlentherapie im Vordergrund. Im Anschluss daran wird eventuell der Tumor entfernt.
Beim aggressiveren kleinzelligen Lungenkarzinom haben sich oft schon Tochtergeschwulste (Metastasen) gebildet. Bei diesem Krebstyp empfehlen wir zunächst eine Chemotherapie, wobei im Frühstadium manchmal auch operiert werden kann.
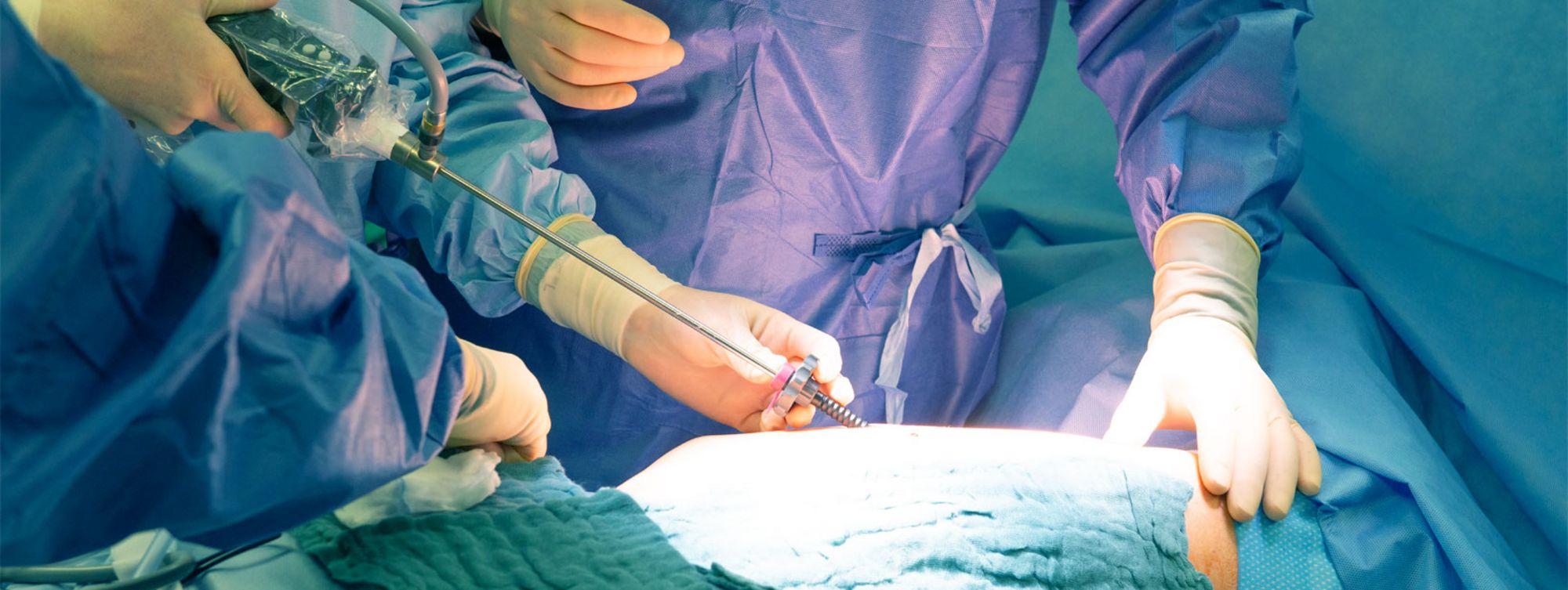
Mithilfe der „Schlüssellochtechnik“ operieren
In den meisten Fällen führen wir Lungenoperationen mittels der sogenannten „Schlüssellochtechnik“ durch. Das heißt, es wird über eine Kamera im Brustkorb gearbeitet. Hierfür müssen wir nur kleine Schnitte setzen, wie man es bereits von Gallenblasen- oder Blinddarmentfernungen her kennt.
Der Vorteil dieser minimal-invasiven Operationsmethode sind neben kleineren Narben vor allem weniger Schmerzen für den Patienten und die schnellere Erholungszeit nach der Operation. Wir verwenden eine Kameraoptik und Instrumente, die nur 5 mm im Durchmesser groß sind und speziell für die Operation am Brustkorb angefertigt werden.
Operationsmöglichkeiten
- Entfernen eines Lungenlappens (Lobektomie)
- Entfernen von zwei Lungenlappen (Bilobektomie)
- Entfernen eines Lungenflügels (Pneumonektomie)
Nach der Operation werden Patienten mit größeren Operationen (Lungenlappenresektion) auf der Intensivstation überwacht. Patienten mit kleineren Eingriffen wie Lungenteilresektionen können nach einer gewissen Überwachungszeit wieder auf die Normalstation.

Metastasen möglichst komplett chirurgisch entfernen
Bestimmte Tumoren wie Darm-, Prostata-, Nieren- oder Brustkrebs können Absiedlungen in der Lunge bilden (Lungenmetastasen). Wir führen eine sorgfältige Diagnostik durch, um alle Orte der Absiedelung zu finden. Etwa eine CT/MRT-Untersuchung oder falls erforderlich eine PET-CT-Untersuchung. Das Behandlungskonzept wird zuvor in unserer interdisziplinären Tumorkonferenz besprochen. So lässt es sich individuell an die Erkrankung und den Allgemeinzustand des Patienten anpassen. Je nach Erkrankung kommen beispielsweise eine Operation der Metastasen, eine Strahlentherapie oder eine Chemotherapie infrage.
Lungenmetastasen werden chirurgisch anders behandelt als ein echtes Lungenkarzinom. Neben dem Erhalt gesunden Lungengewebes steht das komplette Entfernen der Metastase im Vordergrund. Im Gegensatz zum chirurgischen Vorgehen beim Lungenkrebs setzen wir in der Metastasenchirurgie meist keine Schlüssellochtechnik ein. Hingegen wird der Brustkorb seitlich eröffnet. So können wir die Lunge und das Rippenfell manuell inspizieren und keine Metastasen übersehen. Wiederholte Operationen von Lungenmetastasen sind möglich und im Einzelfall auch sinnvoll.
Das Behandlungskonzept wird zuvor in unserer interdisziplinären Tumorkonferenz besprochen. So lässt es sich individuell an die Erkrankung und den Allgemeinzustand des Patienten anpassen.

Wenn sich krankhaft Flüssigkeit im Brustkorb ansammelt
Ein Pleuraerguss ist eine krankhafte Ansammlung von Flüssigkeit im Brustkorb zwischen Rippenfell und Lunge. Er hindert die Lunge daran, sich auszudehnen. Die Betroffenen leiden dadurch unter Atemnot bei körperlicher Anstrengung oder bereits im Ruhezustand.
Warum sich ein solcher Pleuraerguss bildet, kann verschiedene Ursachen haben. Grundsätzlich unterscheidet man zwischen gutartigen und bösartigen Pleuraergüssen. Für gutartige Ergüsse etwa sind eine Herzschwäche (Herzinsuffizienz), eine Leber- oder Nierenerkrankung oder auch eine Rippenfellentzündung (Pleuritis) verantwortlich. Bösartige Pleuraergüsse (Pleurakarzinose) hingegen entstehen infolge eines Tumorbefalls im Lungen- und Rippenfell.
Dem Erguss auf den Grund gehen
Läuft die Flüssigkeit ohne erklärbare Ursache immer wieder nach, sollte der Pleuraerguss näher abgeklärt werden. Eventuell lassen sich mit einer Gewebeuntersuchung auffällige Zellen nachweisen. Und eine Computertomografie zeigt vielleicht Veränderungen im Brustkorb selbst.
Hilft dies nicht weiter, empfehlen wir eine Brustkorbspiegelung (VATS = videoassistierte Thorakoskopie). Bei diesem endoskopischen Verfahren werden zum einen Gewebeproben entnommen. Zum anderen lässt sich ein kleiner Dauerkatheter einlegen, um die sich ansammelnde Flüssigkeit später regelmäßig abzulassen. Das Ablassen führt nicht zuletzt zu einer besseren Ausdehnung der Lunge; die Atemnot des Patienten nimmt ab. Um einem erneuten Pleuraerguss vorzubeugen, „verkleben“ wir häufig Lungen- und Rippenfell miteinander (Pleurodese).
Luft im Brustkorb
Bei einem Pneumothorax sammelt sich Luft im Brustkorb an. Dadurch kann sich die Lunge nicht mehr ausdehnen und fällt zusammen. Symptome können Hustenreiz, Schmerzen oder Atemnot sein.
Spontan- oder traumatischer Pneumothorax
Die Ursache für einen sogenannten Spontanpneumothorax ist unbekannt. Betroffen sind häufig Raucher und junge schlanke Männer zwischen 15 und 35 Jahren. Manchmal sind deren Lungenbläschen irreversibel überbläht (bullöses Lungenemphysem). Um Lungenveränderungen auszuschließen, sollte eine Computertomografie angefertigt werden.
Auch unfallbedingt kann sich ein Pneumothorax bilden (traumatischer Pneumothorax). Etwa indem das Lungengewebe durch eine Quetschung, einen Rippenbruch, eine Stich- oder Schussverletzung geschwächt oder beschädigt wird.
Behandlung in Abhängigkeit vom Lungenverhalten
Bei Notfällen legen wir zunächst eine Drainage in den Brustkorb, damit sich die Lunge wieder ausdehnen kann. Anschließend bleibt der Patient unter Beobachtung. Es wird eingeschätzt, ob die Lunge dicht ist und die Drainage nach einigen Tagen wieder entfernt werden kann. Sollte die Lunge nach wie vor undicht sein oder der Pneumothorax wiederkehren, raten wir zu einer Operation. Diese erfolgt minimal-invasiv über zwei etwa ein Zentimeter große Schnitte. Der Patient bleibt etwa eine Woche stationär.
Zunehmend wird bereits beim Erstereignis operiert. So lässt sich das Risiko des Wiederauftretens (Rezidivrisiko) senken. Nach einer Operation liegt das Risiko für einen erneuten Pneumothorax zwischen fünf und sieben Prozent. Ohne Eingriff kann es in bis zu 70 Prozent der Fälle zu einem erneuten Pneumothorax kommen.

Unterschiedliche Therapien für unterschiedliche Erkrankungen
Als Mittelfellraum (Mediastinum) wird der Bereich zwischen den beiden Lungenflügeln bezeichnet. Zu den häufigsten Erkrankungen des Mittelfells gehören Thymome, Lymphome, neurogene Tumoren, Keimzelltumoren und Lymphknotenmetastasen. Die Therapie der unterschiedlichen Erkrankungen reicht von Chemotherapie bis zur vollständigen operativen Entfernung des Tumors.
Lymphome werden beispielsweise chemotherapiert, Thymome meist operiert. In der Bildgebung (Computertomografie des Brustkorbs) können sich die beiden Krebsarten allerdings stark ähneln. Daher sollte vor Einleitung einer Therapie der jeweilige Tumor durch eine Gewebeuntersuchung bestätigt worden sein. Eine solch erweiterte Diagnostik ist heutzutage keine große Belastung mehr für den Patienten. Die Gewebeprobe lässt sich minimal-invasiv über nur zwei ca. 5 mm kleine Schnitte entnehmen.
Sollte sich ein zu operierender Befund herausstellen, können wir oft dieselben Zugangswege verwenden. Das heißt, auch der Tumor wird mittels Schlüssellochtechnik (VATS = videoassistierte Thorakoskopie) entfernt.
Lymphknotenmetastasen
Bei Patienten mit Lungenkrebs haben sich eventuell Lymphknotenmetastasen im Mittelfellraum gebildet. Dies abzuklären ist für die anstehende Therapieplanung besonders wichtig. Besteht der Verdacht eines Lymphknotenbefalls, sollten die Lymphknoten vor Beginn einer Therapie (Chemotherapie, Bestrahlung oder Operation) feingeweblich untersucht werden. Im Normalfall geschieht dies durch eine Bronchoskopie mit ultraschallgesteuerter Punktion des verdächtigen Lymphknotens (endobronchialer Ultraschall, kurz EBUS).
In seltenen Fällen benötigen wir eine weiterführende diagnostische Untersuchung, nämlich eine Spiegelung des Mittelfellraums (VAM = videoaassistierte Mediastinoskopie). Auch andere Erkrankungen wie die Sarkoidose lassen sich damit abklären.


Worin sich Thymom und Thymuskarzinom unterscheiden
Thymome und Myasthenia gravis
Die Thymusdrüse ist bis zur Pubertät an der Produktion von Immunzellen beteiligt. Sie liegt im vorderen Mittelfellraum (Mediastinum). Später degeneriert die Drüse und lagert Fett ein.
Thymome sind gutartige Tumoren. Sie kommen mit 15 Prozent aller Mediastinaltumoren insgesamt selten vor und werden oft zufällig entdeckt. Zum Diagnosezeitpunkt sind die Patienten meist älter als 40 Jahre. Symptome treten erst in fortgeschritteneren Stadien auf.
In 20–40 Prozent der Thymompatienten besteht eine Verbindung mit der Autoimmunerkrankung Myasthenia gravis. Die Betroffenen leiden unter einer schweren Muskelschwäche, die belastungsabhängig ist und sich in Ruhe wieder bessert. Bestimmte Patienten profitieren vom Entfernen des restlichen Thymusgewebes. Lässt sich mittels Computertomografie ein Thymom nachweisen, behandeln wir Patienten mit Myasthenia gravis in enger Abstimmung mit der Klinik für Neurologie im Hause. Die Operation nehmen wir minimal-invasiv durch eine Brustkorbspiegelung vor.
Thymuskarzinome
Im Gegensatz zum Thymom sind Thymuskarzinome vergleichsweise aggressiv und entwickeln häufig Metastasen. Symptome können Atemnot, Schluckbeschwerden, Druckgefühl hinter dem Brustbein, obere Einflussstauung, Husten und Heiserkeit sein.
Therapie der Wahl ist auch hier die operative Entfernung des Tumors. Der Eingriff erfolgt meist über einen minimal-invasiven Zugang. In fortgeschrittenem Stadium hingegen offen über eine Spaltung des Brustbeins (Sternotomie) oder eine seitliche Öffnung des Brustkorbs (Thorakotomie).
Bei der Behandlung arbeiten wir eng mit den Onkologen und Strahlentherapeuten im Hause zusammen. Gemeinsam wird über eine eventuell notwendige Chemotherapie und/oder Bestrahlung vor der Operation oder im Anschluss an eine Operation entschieden.
Wenn die Lungenfunktion stetig nachlässt
Bei einem Lungenemphysem werden die Lungenbläschen (Alveolen) irreversibel zerstört. Die Sauerstoffaufnahme der Lunge vermindert sich dadurch. Es kommt zu einer stetig nachlassenden Lungenfunktion, zunehmender Atemnot und verminderter Leistungsfähigkeit. Dafür verantwortlich sind neben Zigarettenrauch vor allem chronische Entzündungen, Feinstaub und auch genetische Faktoren (Alpha-1-Antitrypsinmangel).
Das Entfernen erkrankten Lungengewebes kann bei manchen Patienten zu einer Besserung der Symptome führen. Diese sogenannte Lungenvolumenreduktion führen wir mithilfe der Schlüssellochtechnik bzw. minimal-invasiv durch.
Angeborene oder erworbene Verformungen des Brustkorbs/-wand
Der Brustkorb oder die Brustwand können fehlgebildet sein. Solche Deformitäten treten meist bereits im Säuglings- oder Kleinkindalter auf (angeborene Deformität). Seltener bilden sie sich erst nach der Pubertät aus (erworbene Deformität). Mit rund 90 Prozent kommt die Trichterbrust am häufigsten vor; hier ist das Brustbein eingesunken. Von Kielbrust hingegen spricht man, wenn sich das Brustbein nach vorn wölbt (ca. 7 Prozent). Andere Verformungen wie eine Verdrehung des Brustbeins (Harrenstein-Deformität) machen nur rund drei Prozent aus.
Trichterbrust (Pectus excavatum)
Die Trichterbrust ist eine Fehlbildung der vorderen Brustwand und häufig genetisch bedingt. Es kommt zu krankhaften Veränderungen der Knorpelverbindungen zwischen Rippen und Brustbein und in Folge zu einer Eindellung der Brustwand. Betroffene leiden oft unter schwerwiegenden Fehlhaltungen mit Wirbelsäulendeformitäten wie Skoliose und Kyphose. Zudem kann ihr Lungenvolumen vermindert oder das Auswurfvolumen ihres Herzens verringert sein, was häufig zu einer verminderten Leistungsfähigkeit führt.
Die bevorzugte operative Behandlungsmethode ist die minimal-invasive Trichterbrustkorrektur nach Donald Nuss. Bei diesem Verfahren werden über kleine Hautschnitte speziell entwickelte Instrumente in den Brustkorb eingebracht. Und die trichterförmige Delle mittels Hebung ausgeglichen. Alternativ gibt es bei sehr ausgeprägten Befunden auch offene Korrekturverfahren.
Krankhaft schwitzen
Schwitzen ist eigentlich eine überaus nützliche Eigenschaft unseres Körpers. Denn sie schützt ihn vor Überwärmung. Zum Beispiel im Sommer bei hohen Temperaturen oder bei anstrengender sportlicher Betätigung. Doch manche Menschen leiden unter übermäßigem, nicht kontrollierbarem Schwitzen, das krankhafte Ausmaße annehmen kann.
Folgende Formen des krankhaften Schwitzens lassen sich unterscheiden
- übermäßiges Schwitzen am ganzen Körper (generalisierte Hyperhidrose)
- isoliert an den Händen (palmare Hyperhidrose)
- isoliert unter den Achseln (axilläre Hyperhidrose)
- isoliert an den Füßen (plantare Hyperhidrose)
Bei hohem Leidensdruck können wir Betroffenen durch eine spezielle chirurgische OP-Methode helfen, der sogenannten minimal-invasiven thorakoskopischen Sympathikusblockade.
Unsere Einrichtungen
- Fachkliniken
- Allgemein-, Viszeral- und Thoraxchirurgie
- Allgemein- und Viszeralchirurgie
- Anästhesiologie, operative Intensivmedizin und Schmerzmedizin
- Gefäßchirurgie, vaskuläre und endovaskuläre Chirurgie
- Geriatrie
- Gynäkologie und Geburtshilfe
- Hand-, Mikro- und rekonstruktive Brustchirurgie
- HNO-Heilkunde
- Innere Medizin 1
- Innere Medizin 2
- Innere Medizin 3 – Hämatologie, Onkologie, Zelltherapie
- Mund-, Kiefer- und Gesichtschirurgie
- Neurologie
- Notfallmedizin
- Nuklearmedizin
- Orthopädie, Unfallchirurgie und Sporttraumatologie
- Palliativmedizin
- Plastische Gesichtschirurgie
- Psychosomatische Medizin und Psychotherapie
- Diagnostische und interventionelle Radiologie und Neuroradiologie
- Strahlentherapie und Palliativmedizin
- Thoraxchirurgie
- Interdisziplinäre Zentren
- AltersTraumaZentrum
- Brustzentrum
- Darmzentrum
- Endoprothetikzentrum
- Gefäßzentrum
- Gynäkologisches Krebszentrum
- Hämatologisches Zentrum
- Kopf-Hals-Tumorzentrum
- Lungenzentrum
- Myomzentrum
- Neuromuskuläres Zentrum
- Onkologisches Zentrum
- Osteologisches Schwerpunktzentrum
- Pankreaszentrum
- Plastisches Zentrum
- Schwerbrandverletztenzentrum
- Shuntzentrum
- Stroke-Unit
- Traumazentrum
- Wirbelsäulenzentrum
- Zelltherapiezentrum